تفسیر ECG به طور کامل بخش اول
الکتروکاردیوگرافی:
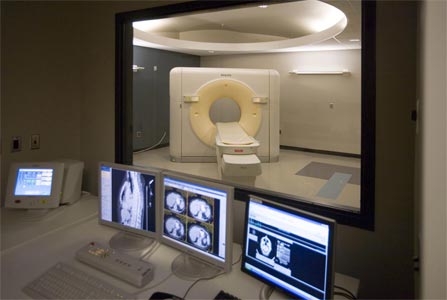
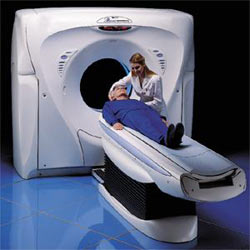
عبارت است از ثبت امواج حاصل از فعالیت الکتریکی عضله قلب که از طریق قرار دادن الکترود در سطح سینه و دراطراف قلب انجام می گیرد.
دپولاریزاسیون و رپولاریزاسیون:
سلولهای عضلانی در حال استراحت دارای بار الکتریکی میباشند به طوری که سطح خارجی غشاء سلول دارای بارالکتریکی مثبت و سطح داخلی آن دارای بار الکتریکی منفی می باشد . علت بوجود آمدن نیروی الکتریکی در سلولها تفاوت غلظت الکترولیت ها به خصوص یون پتاسیم در داخل و خارج سلول می باشد. سدیم نیز عنصر دیگری است که در تغییرات بار الکتریکی سلول در حال استراحت و یا فعالیت دخالت دارد. تحریک سلول عضلانی قلب سبب می شود که بار الکتریکی سلول تغییر یافته و سطح خارجی آن که در حال استراحت بار مثبت داشت دارای بار منفی شود و سطح داخلی آنکه بار منفی داشت دارای بار مثبت گردد. این تغییر از نقطه تحریک آغاز شده و بار الکتریکی تمام سلول را تغییر می دهد. این عمل را دپولاریزاسیون میگویند.
هر سلول میوکارد هنگامی که دپولاریزه شود بار الکتریکی داخل سلول مثبت می شود. در مرحله بعد مجددا بار الکتریکی سلول به حال اولیه برمیگردد و این عمل رپولاریزاسیون نامیده میشود . حرکات یون سدیم و پتاسیم در این مرحله عکس مرحله دپولاریزاسیون خواهد بود و بدین ترتیب سلول مجددا به حال استراحت اولیه درخواهد آمد. چگونگی ثبت جریان الکتریکی در سلول عضلانی طبیعی از این قرار است :
چنانچه الکترودی را روی سطح یک سلول عضلانی که در حال استراحت است قرار داده و به یک گالوانومتر وصل نماییم هیچگونه موجی ایجاد نمی شود چون پتانسیل سطح خارجی بین دو نقطه خارج سلول صفر است.
هنگام تحریک سلول سدیم از خارج سلول به داخل آن نفوذ می کند و در نتیجه داخل سلول نسبت به خارج سلول دارای بار الکتریکی مثبت می گردد که این مرحله را مرحله دپولاریزاسیون می گویند این تحریک الکتریکی از ابتدا سلول به انتهای سلول جریان می یابد. در مرحله بعد پتاسیم از داخل سلول به خارج رانده شده و بار داخل سلول از مثبت به منفی تبدیل می گردد که این مرحله را رپولاریزاسیون می گویند.
دلایل استفاده الکتروکاردیوگرام
۱- تشخیص وسعت محل و میزان پیشرفت انفارکتوس میوکارد
۲- تشخیص انواع اختلالات ریتم قلبی
۳- تشخیص هیپرتروفی دهلیزی و بطنی
۴- تشخیص پریکاردیت
۵- تشخیص بیماری های عمومی که به نحوی بر قلب اثر می گذارد
۶- تشخیص آمبولی حاد ریوی
۷- تعیین اثر داروهای قلبی به خصوص دیژیتال و کینیدین
۸- بررسی اختلالات الکترولیتی به خصوص تغییرات پتاسیم- کلسیم روی فعالیت قلب
۹- ارزیابی حملات سنکوپ
۱۰- ارزیابی دردی که در بالاتر از ناف قرار دارد
۱۱- ارزیابی قبل از عمل جراحی
۱۲- ارزیابی افزایش فشار خون یا بزرگ شدن قلب
۱۳- ارزیابی عملکرد ضربان ساز مصنوعی
۱۴- تعیین جهت قرار گرفتن قلب از نظر تشریحی

دستگاه الکتروکاردیوگرافیک:
دستگاه الکتروکاردیوگراف دارای ۴ الکترود اندامی است که به ترتیب با رنگهای مشکی(پای راست)- سبز (پای چپ )-قرمز (دست راست)- و زرد (دست چپ) مشخص شده است و علاوه بر یکسان بودن رنگها در همه انواع دستگاه ها هر یک از فیش های مربوطه نیز با حروف انگلیسی مشخص شده است .
به این ترتیب که فیش مشکی با دو حرف (RF(Right Footسبز با Left Food) LF) و قرمز با Right Arm) RA) و زرد با حرف Left Arm ) LA)
از یکدیگر متمایز می باشند. این فیش ها (الکترودها) توسط دستبندهای مخصوص که پلاک آن فلزی است به اندامها متصل می شوند. در یک نوار کامل الکتروکاردیوگرافی ما ۱۲ اشتقاق (Lead) خواهیم داشت که ۶ تای اول اشتقاقهای اندام و ۶ تای بعدی اشتقاقهای سینه ای یا پریکوردیال می باشند.
اشتقاقهای اندامها خود دو نوعند :
الف- اشتقاق های استاندارد دو قطبی
ب- اشتقاق های یک قطبی تقویت شده
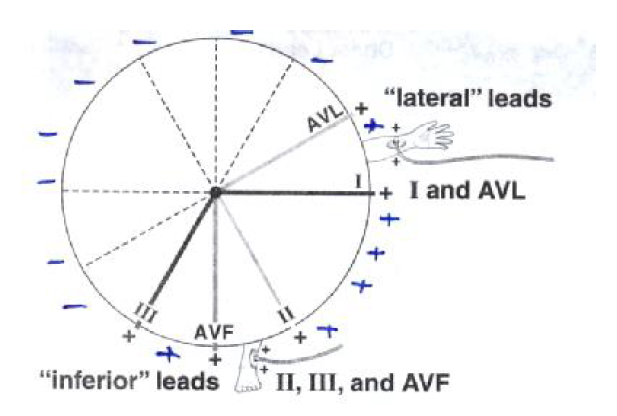
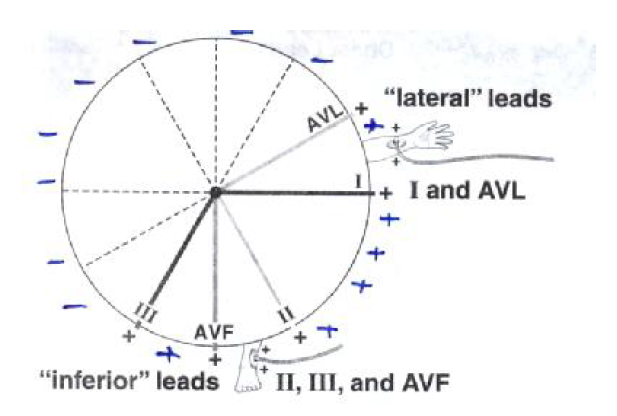
الف- اشتقاق های دو قطبی که اولین بار بوسیله آنتون شرح داده شد شامل سه اشتقاق می باشند. و لیدI, II, III یا L1 ,L2, L3 نامیده می شوند و نمایانگر اختلاف پتانسیل بین دو نقطه از بدن است.
I-اختلاف پتانسیل بین دست چپ و دست راست است
II-اختلاف پتانسیل بین دست راست و پای چپ
III-اختلاف پتانسیل بین دست چپ و پای چپ
پای راست را هم بوسیله الکترود به سیم اتصال زمین وصل می کنند و در ایجاد موج دخالت ندارند. محل بستن الکترود دردست یا پاها معمولا در ناحیه مچ می باشد ولی می توان آنها را در هر نقطه دیگری مثلا روی بازوها و یا رانها بست و اگر کسی دست و پایش قطع باشد الکترود را به باقیمانده ناحیه قطع شده می بندند.
ب- اشتقاق های یک قطبی به وسیله ویلسون در سال ۱۹۳۲ معرفی گردید در این اشتقاق ها یک سر گالوانومتر به نقطه ای از بدن مثل اندامها و یا قفسه صدری و سر دیگر به نقطه صفر وصل میشود که شامل AVR (مربوط به دست راست ) AVL( مربوط به دست چپ ) AVF (پای چپ است).
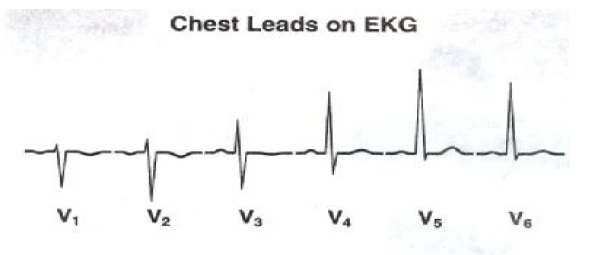
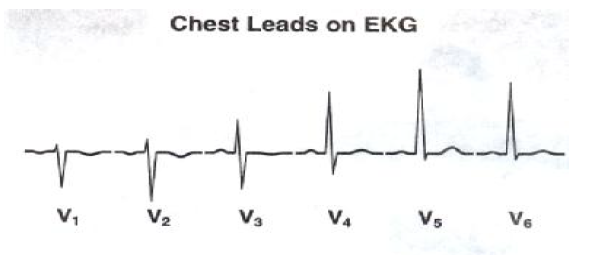
اشتقاق های مربوط به قفسه صدری یا لیدهای پریکوردیال که تحت عنوان V1-V6 معروف است که به ترتیب روی جدار قفسه سینه قرار می گیرد.
V1- در چهارمین فضای بین دنده ای در طرف راست استرنوم
V2- در چهارمین فضای بین دنده ای در کنار چپ استرنوم
V3- بین V2 , V4
V4 – در پنجمین فضای بین دنده ای روی خط میانی ترقوه ای چپ (MCL(Mid Clavicular Line
V5 – در پنجمین فضای بین دنده ای روی خط زیر بغلی قدامی چپ (AAL(Anterior Axillary Line
V6 – پنجمین فضای بین دنده ای طرف چپ در خط میانی زیر بغل (MAL(Mid Axillary Line
V7 -پنجمین فضای بین دنده ای طرف چپ در خط خلفی زیر بغل (PAL(posterior Axillary’s line
V8 – پنجمین فضای بین دنده ای طرف چپ در خط خلفی ترقوه (posterior scapular Line)
V9 – پنجمین فضای بین دنده ای لبه سمت چپ ستون فقرات (Left Border of the spine)
علاوه بر لیدهای جلو قلبی V1 وV2 لیدهای دیگر مثل V3R و V4R نیز می باشند.
– لید V3R الکترود مثبت در سمت راست قفسه سینه و محل مشابه V3 گذاشته می شود.
– لید V4R الکترود مثبت در سمت راست قفسه سینه و محل مشابه V4 گذاشته می شود .
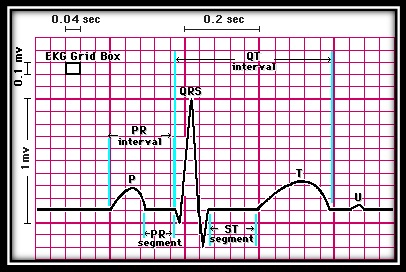
کاغذ الکتروکاردیوگرافی:
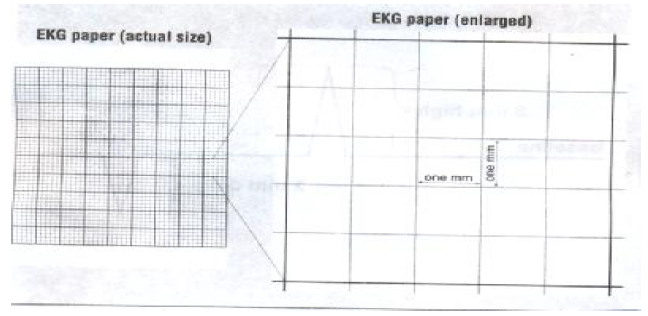
کاغذ الکتروکاردیوگرام به صورت شطرنجی می باشد که کوچکترین مربعات آن یک میلیمتر در یک میل می باشد هر پنج مربع کوچک بوسیله خطوط پررنگ تری احاطه شده و مربعات بزرگتری را بوجود می آورد . سرعت عبور کاغذ معمولا ۲۵ میلیمتر در ثانیه است ولی می توان سرعت آن را در موارد لزوم زیادتر کرد مثلا ۵۰ میلیمتر در ثانیه که احتمالا اجزاء امواج الکتروکاردیوگرام قدری واضح تر خواهد شد و امکان اشتباه در اندازه گیری اجزاء کمتر میشود.
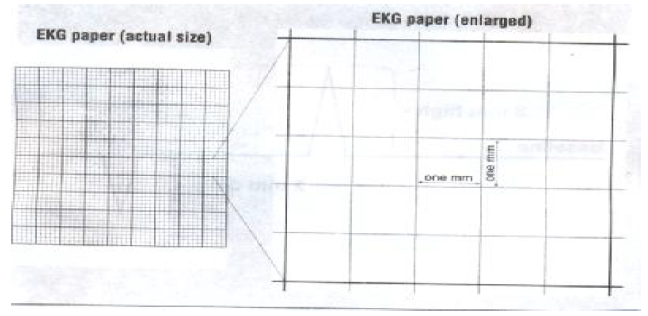
اگر سرعت کاغذ ۲۵ میلیمتر باشد عرض هر خانه کوچک ۰٫۰۴ ثانیه می باشد از طرفی ارتفاع هر ۱۰ خانه کوچک نیزمعادل یک میلی ولت می باشد که معمولا قبل از انجام الکتروکاردیوگرافی بوسیله استانداردیزه کردن دستگاه را میزان می کنند که هر ۱۰ میلیمتر ارتفاع یک میلی ولت می باشد. در موارد لزوم مثلا وقتی کمپلکس ها بلند است و گاهی از حد کاغذ تجاوز می کند ۵ میلیمتر ارتفاع را با پیچ تنظیم مخصوص دستگاه معادل یک میلی ولت تنظیم می نمایند و معمولا برای مشخص شدن آن با دگمه علامت زن مخصوص برای استاندارد کردن چند خط موازی که نشان دهنده یک میلی ولت است در ابتدای نوار قلب رسم نمایند. لازم به ذکر است پیش از شروع ثبت ECG دستگاه باید کالیبره شود.
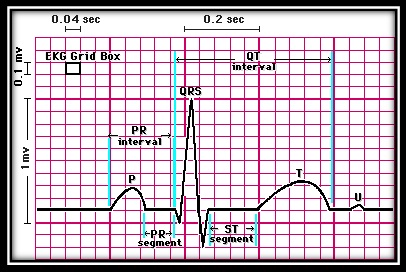
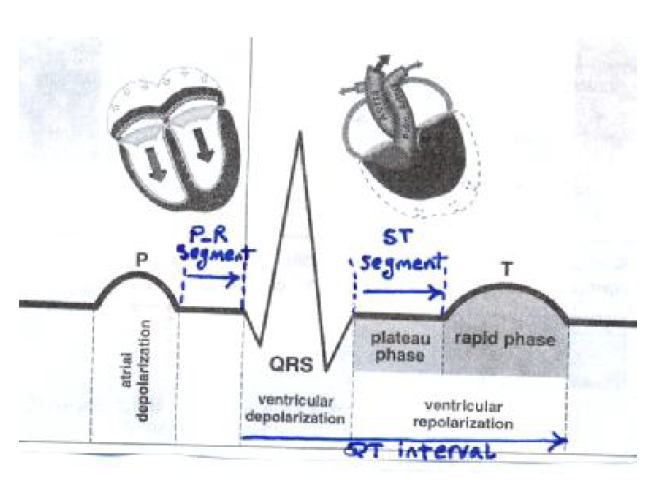
جزئیات یک ضربه الکتریکی قلب
تحریک گره سینوسی سبب تحریک الکتریکی دهلیزها شده و موج P را بوجود می آورد که موج دپولاریزاسیون دهلیزی است. پس از آن موج دپولاریزاسیون بطنی بصورت مجموعه کمپلکس QRS بوجود می آید و متعاقب آن موج رپولاریزاسیون بطنی به صورت موج T ایجاد می شود. گاهی موج کوچک دیگری بعد از موج T دیده می شود که موج U نام دارد.علت پیدایش این موج رپولاریزاسیون عضلات پاپیلاری در قلب است . در فواصل این امواج که فعالیت مناسب الکتریکی وجود ندارد الکتروکاردیوگرام خط صاف افقی رسم می کند که به آن خط ایزوالکتریک می گویند.
موجP wave) P)الکتروکاردیوگرافی:
این موج در اثر دپولاریزاسیون دهلیزها تولید شده و دامنه موج در حدود ۰/۱۱-۰/۰۴ ثانیه می باشد.موج p در اشتقاق های AVFو D1 و D2 و V3-V6 مثبت است و در اشتقاق AVR و اکثرا در V1 منفی است. در اشتقاق D3 اغلب بیفاز یک است. نوک آن معمولا محدود است و نباید تیز یا دندانه دار باشد.
اگر چنانچه این موج در لید ۱و ۲ منفی بود این احتمال وجود دارد که یا قلب بیمار در طرف راست قرار گرفته و یا لیدها اشتباها بسته شده باشد. اگر موج P عریض و دندانه دار گردد دلیل بر بزرگی دهلیز چپ در اثر بیماریهای تنگی و نارسایی میترال است.
( لازم به ذکر است در رفرنسهای مختلف به نحو متفاوتی با اندکی تغییر به مطالب بالا ممکن است اشاره گردد).
کمپلکس الکتروکاردیوگرافی QRS
این کمپلکس که مهمترین جزء الکتروکاردیوگرام است مربوط به دپولاریزاسیون بطن ها می باشد و نشانه تحریک شدن میوکارد بطنی است.
ابتدا به طرز نام گذاری این کمپلکس می پردازیم :
۱ -اولین موج پایین رونده (منفی) موج Q نامیده می شود.
۲ -اولین موج بالا رونده (مثبت) موج R نام دارد.
۳ -دومین موج پایین رونده (منفی) بعد از موج R به موج S معروف است.
۴ -اگر امواج مثبت بعدی ظاهر شود R” یا R” و همینطور موجهای منفی بعدی S’ و S” نامیده می شوند. اگر فقط یک موج بالارونده R داشته باشیم نقطه شروع و ختم آن را بترتیب S وQ می نامند و اگر فقط موج منفی داشته باشیم آن را اصطلاحا QS می گویند.
در بررسی کمپلکس QRS باید به این قسمت ها توجه کرد:
۱- مدت زمان کمپلکسQRS که مقدار طبیعی آن ۰/۰۵ تا ۰/۱۰ ثانیه است که این زمان ابتدای QRS تا انتهای آن می باشد. اگر مدت زمان QRS طولانی تر از ۰/۱۲ ثانیه شود غیر طبیعی بوده و معمولا در بلوک شاخه ای یا آریتمی های بطنی دیده می شود.
۲- ولتاژ یا آمپلی تود موج QRS کاملا متغیر است ولی اگر ارتفاع کمتر از ۵ میلی لیتر را در اشتقاق های استاندارد داشته باشد این حالت غیر طبیعی است و آن را ولتاژ پایین می گویند . این حالت در بیماریهای منتشر و پیشرفته کرونر، نارسایی بطن، وجود مایع در پریکارد، میکزدم (هپوتیروئیدی) و همینطور در افراد چاق و یا افراد مبتلا به آمفیزم ریوی و غیره دیده می شود. تعیین حداکثر ولتاژ مشکل است زیرا گاهی با آمپلی تود ۲۰ یا ۳۰ میلیمتر در اشتقاق ۲ در قلب طبیعی دیده می شود. در اشتقاق های جلوی قلبی معمولا ولتاژ طبیعی از ۲۵ تا ۳۰ میلیمتر تجاوز نمی کند. زیادی یا کمی ولتاژ بستگی به عوامل متعددی دارد از جمله ضخامت جداره سینه که در افراد چاق کمی ولتاژ و در افراد لاغر زیادی ولتاژ را نشان می دهد ولی باید در نظر داشت که ولتاژ اگر از حد معمول زیادتر باشد ممکن است مسئله هپیرتروفی بطنها مطرح باشد. عوامل دیگری مثل فاصله الکترودها از قلب نیز در ولتاژ موج موثر است.
۳- به طور طبیعی در اشتقاق های استاندارد AVL, AVF,D1-D2-D3 موج R وجوددارد و در AVR وجود نداشته و موج QS می باشد.
۴- در اشتقاق های سینه ای تغییر شکل امواج به این ترتیب است که موج V1 دارای R کوچک و S عمیق می باشد و برعکس V6 دارای Q کوچک R بلند و S کوچک می باشد. به تدریج از V1 که به طرف V6 برویم R بلندتر می شود به طوریکه در V5 و V6 به حداکثر می رسد و برعکس از عمق S کم شده و در V6 و V5 به حداقل می رسد. اندازه S و R در V3 و V4 تقریبا مساوی است و این منطقه را ناحیه عبوری می گویند . اگر محل ناحیه عبوری در اشتقاق های جلوی قلبی تغییر کند یعنی به سمت راست یا چپ برود غیر طبیعی است وامکان وجود بعضی از بیماری ها مثلا هیپرتروفی بطن چپ یا راست را مطرح می سازد.
۵- موج Q در تشخیص انفارکتوس میوکارد اهمیت دارد و باید بین Q طبیعی و غیر طبیعی اختلاف گذاشت و همین طور از بین رفتن این موج در نقاطی که باید به طور طبیعی وجود داشته باشد خود دلیل بر غیر طبیعی بودن الکترود کاردیوگرام است. طرز تشخیص آنها در مبحث انفارکتوس میوکارد شرح خواهیم داد. ولی باید به یاد آورید که امواج Q ممکن است به طور طبیعی (بخشی از QS ) در لیدهای III, AVF , AVL, AVR و V1 و گاهی V2 مشاهده شود. و همچنین امواج q (به عنوان بخشی از امواج QR) در لیدهای AVF ,AVL,I,II,III ولیدهای چپ سینه ای ( V5-V6) دیده می شود. که این امواج Q دارای زمانی کمتر از ۰/۰۴ ثانیه می باشد.
فاصله PR INTERVEL) PR) در الکتروکاردیوگرافی:
این فاصله از ابتدای موج p تا شروع کمپلکس QRS می باشد. این فاصله عبارت است از مدت زمانی که طول می کشد تا تحریک از گره سینوسی به الیاف میوکارد بطنها برسد . فاصله PR طبیعی ۰/۱۲ تا ۲۰ /۰ ثانیه است. این فاصله درکودکان قدری کمتر می باشد.این فاصله در بلوکهای دهلیزی بطنی طولانی شده و در مواردی نظیر سندرم ولف – پارکینسون – وایت که یک رابطه هدایتی اضافی بین دهلیز و بطن وجود دارد کوتاهتر می شود.
قطعه ST segments) ST) در الکتروکاردیوگرافی:
قطعه ای از خط ایزوالکتریک است که بین کمپلکس QRS و موج T قرار دارد. این قطعه بلافاصله از انتهای کمپلکس QRS شروع شده و این نقطه که اصطلاحا نقطه j نامیده می شود ابتدای قطعه ST می باشد و انتهای آن شروع موج T می باشد. بالا رفتن و پایین افتادن قطعه ST اهمیت تشخیصی زیادی از نظر ایسکمی و انفارکتوس دارد. بالا رفتن مختصراین قطعه گاهی در افراد طبیعی بخصوص افراد سیاه پوست دیده می شود و پایین افتادن آن را افتادگی ST گویند.
موج T در الکتروکاردیوگرافی:
این موج نماینده رپلاریزاسیون بطنها است و از سه نظر بررسی می شود. زمان موج T ارتفاع و شکل کلی آن موج T در اشتقاق های V6,D1,D2 تا AVF-V3 مثبت در AVF منفی و در اشتقاق های دیگر متغیر است بطوریکه اگر در AVF و AVL اندازه R بلندتر از ۵ میلیمتر باشد موج T مثبت است ولی اگر کمتر باشد ممکن است منفی شود. شکل موج T معمولا کمی قرینه است. یعنی شروع آن آهسته و ختم آن سریعتر انجام می شود. در ضمن قله آن مدور می باشد T نوک تیز و دندانه دار معمولا غیر طبیعی است ارتفاع موج T در اشتقاق های استاندارد از ۵ میلیمتر و در اشتقاق های جلوسینه ای از ۱۰ میلیمتر تجاوز نمی کند. موج T بلند در انفارکتوس هیپرکالمی ممکن است دیده شود.
فاصله QT در الکتروکاردیوگرافی:
این فاصله از ابتدای Q تا انتهای موج T است و مدت زمان کامل سیستول بطنی است. مدت زمان QT در اثر عواملی مانند تعداد ضربانات قلب، سن، جنس فرق میکند. این فاصله با Rate نیز متغیر است. تغییرات این فاصله در تشخیص بعضی از بیماریها کمک میکند. مثلاً با مصرف دیژیتال، زیادی پتاسیم و یا کلسیم خون این فاصله کم میشود. در نارسایی احتقانی قلب، انفارکتوس میوکارد، هیپوکسمی و مصرف داروهایی مانند کینیدین و پروکائین آمید افزایش می یابد.
تفسیر ECG به طور کامل بخش دوم
محور قلب
محور قلب جهت انتشار دپولاریزاسیون را که در داخل قلب گسترش می یابد تا میوکارد را منقبض کند نشان می دهد . در واقع محور قلب جهتی را که بیشتر تحریکات الکتریکی حرکت می کنند نشان می دهد. زمانی که الکتروکاردیوگرامها را می خوانید محور قلب نشان دهنده جهت انتشار تحریک می باشد. علاوه بر آن جهت محور قلب نشان دهنده بسیاری از اختلالات و تغییرات در قلب است.
طرز تعیین محور الکتریکی قلب
معمولا برای تعیین محور ، حداقل دو اشتقاق لازم است. برا ی محاسبه مثبت و منفی بودن کمپلکس QRS از جمع جبری استفاده می شود مثلا اگر کمپلکس دارای R بلند و S کوتاه باشد تعداد خانه هایی را که R در روی کاغذ الکتروکاردیوگرام اشغال کرده به طور عمودی می شماریم و آن را به حساب رقم مثبت می گذاریم و تعداد خانه های منفی را هم شمرده و به حساب رقم منفی می گذاریم و سپس جمع جبری آن را محاسبه می کنیم. اگر کمپلکس بیفاز یک باشد و اندازه S و R آن کاملا مساوی باشد جمع جبری صفر خواهد بود و این دلیل بر این است که در این اشتقاق نیروی الکتریکی از هر دو طرف برابر است پس در نقطه مرکزی قرار می گیرد. ولی اگر جمع جبری یک اشتقاق عددی مثبت و یا منفی باشد یعنی در جهت مثبت یا منفی خط اشتقاق مربوطه منحرف شده است.
معمولا برای تعیین محور بهتر است ببینیم کدام یک از ۶ اشتقاق اندامها بیفاز یک است و آنگاه اشتقاقی که عمود بر آن است پیدا می کنیم که لیدAVF عمود بر لید DI , لید AVL عمود برلید DII و لید AVR عمود بر لید DIII است.مرسوم تر است که دو لید AVF,D1 که عمود بر هم هستند برای تعیین محور قلب انتخاب می کنند که جمع جبری S و R را در این لید محاسبه کرده و برروی محور مختصات AVF و D1 رسم کرده و محل تقاطع برایند محور قلب می باشد.
با بررسی یکEKG متوجه خواهید شد که همچنان که محل الکترود مثبت در اشتقاقهای سینه ای به صورت پی در پی تغییر می کند. موجها نیز تغییرات پیشرونده ای را ازV1 تا V6 نشان می دهند؛ به این صورت که در اشتقاق V1 بخش اعظم کمپلکس QRS منفی است ؛ ولی به تدریج تا اشتقاق V6 بخش اعظم آن مثبت می شود. می دانیم که علت مثبت بودن بخش اعظم کمپلکس QRS در اشتقاقV6 آن است که در این اشتقاق دپولاریزاسیون بطنی در جهت الکترود سینه ای مثبت V6 در حرکت است.
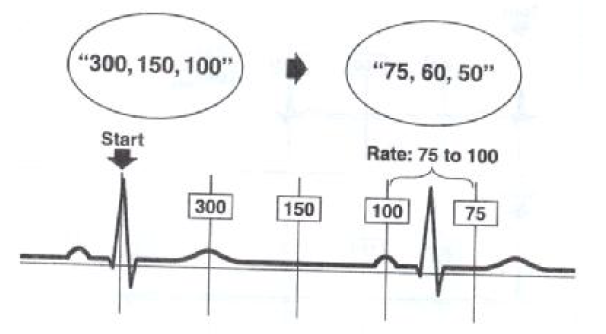
روشهای محاسبه ضربان قلب
-برای اینکار اگر ریتم منظم باشد تعداد خانه های بزرگ ( ۵ خانه کوچک) در بین دوR متوالی را شمرده و عدد ۳۰۰ را بر آن تقسیم می کنند به این ترتیب تعداد تقریبی ضربان قلب به دست می آید و برای تعیین دقیق تر ضربان قلب می توان تعداد خانه های کوچک میان دو R متوالی را شمرده و عدد ۱۵۰۰ را به آن تقسیم میکنند.
-کاغذهای ECG معمولا به فاصله هر ۳ ثانیه در بالای کاغذ علامتی بصورت خط کوچک عمودی دارند و می توان تعداد کمپلکس ها را در ۶ ثانیه شمرده و آن را در عدد ۱۰ ضرب کرد.
-یکی از امواج R را که دقیقا روی یکی از اضلاع مربعات بزرگ قرار گرفته است را بعنوان R استارت انتخاب کرد و خطوط مشکی پررنگ (اضلاع مربعات کوچک) به ترتیب با شماره های ۳۰۰-۱۵۰-۱۰۰-۷۵-۶۰-۵۰ نامگذاری کرده و در ذهن می سپاریم در این صورت R پس از استارت روی هر کدام از این خطوط قرار گرفت ضربان قلب آن فرد به تعداد همان عدد خواهد بود.
ریتم سینوسی طبیعی
هر ایمپالس تپشساز از گره SA به صورت یک موج دپولاریزاسیون پیشرونده در هر دو دهلیز انتشار می یابد . به طور طبیعی گره SA ایمپالسهای تپش ساز خود را ۶۰ تا ۱۰۰ بار در دقیقه ارسال می نماید و یک ریتم سینوسی منظم ایجاد می نماید. میدانیم که گره SA گره سینوسی نامیده میشود: به همین جهت به ریتم حاصل از این گره، ریتم سینوسی گفته می شود.
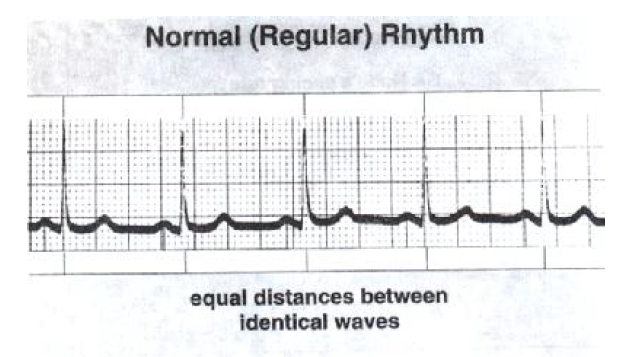
خصوصیات ریتم سینوسی طبیعی (NSR) شامل موارد ذیل است :
۱- امواج P وجود دارند.
۲- پس از هر موج P یک کمپلکس QRS وجود دارد.
۳-سرعت ضربان قلب ۶۰-۱۰۰ ضربه در دقیقه (b.p.m) است.
اختلالات ریتم قلب
دیس ریتمی ها که آریتمی نیز نامیده میشوند، اختلالات سرعت ضربان و ریتم قلب هستند که به دلیل اختلالات سیستم هدایتی ایجاد می شوند و ممکن است منجر به تغییرات واضح همودینامیک گردند. علل آریتمی های قلبی معمولا یک یا مجموعه ای از اختلالات در سیستم مولد ریتم هدایت قلبی است:
۱- اختلال تولید ریتم به وسیله گره SA
۲- تغییر محل پیس میکر از گره سینوسی به جای دیگری از قلب
۳- پیدایش بلوک در نقاط مختلف در مسیر انتقال ایمپالس در قلب
۴- تولید خود به خودی ایمپالس های غیر طبیعی منشاء گرفته از هر قسمتی از قلب
عوامل خطر در دیس ریتمی ها
دیس ریتمی ها می توانند به علت ناراحتی اولیه در قلب یا در پاسخ به اختلالات سیستمیک ، اختلالات الکترولیتی یا مسومیت دارویی ایجاد شوند.
تظاهرات بالینی در دیس ریتمی ها
شامل تپش قلب ، درد آ نژینی ، از حال رفتن ، تنفس سطحی ، تورم انتهاها می باشد.یافته های فیزیکی ممکن است نشان دهنده برادی کاردی یا تاکی کاردی ، نبض یا ریتم قلبی شدیدا نا منظم ، تغییر شدت صدای اول قلب ، ظهور ناگهانی علائم CHF شوک و آنژین صدری باشند.
آریتمی سینوسی
اگر فعالیت گره سینوسی بطور دوره ای تغییر کند فواصل زمانی P-P هم تغییر می یابد این حالت آریتمی سینوسی نامیده می شود. این آریتمی در افراد طبیعی دیده می شود و احتیاجی به درمان ندارد. این آریتمی ممکن است به زمان دم و باز دم ارتباط داشته باشد یعنی در دم تعداد ضربان قلب بیشتر و در بازدم کمتر شود (دلیل ایجاد این آریتمی در هنگام دم و بازدم در این است که در جریان دوره های دمی و باز دمی مرکز تنفس در بصل النخاع سیگنالهایی را به مرکز کنترل فعالیت قلب در بصل النخاع می فرستد و این سیگنالها فرکانس فعالیت عصب واگ و یا عصب سمپاتیک قلب را تغییر می دهند بنابراین تعداد ضربانات به طور دوره ای تغییر می کند) از علل دیگر بروز این دیس ریتمی افزایش تون عصب واگ، بیماریهای شرائین کرونر، انفارکتوس میوکارد، مسمومیت با دیژیتال، افزایش فشار داخل جمجمه و یا پرفشاری خون است.
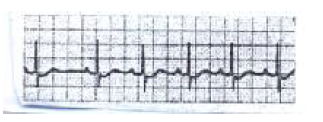
در این آریتمی گوناگونی در فواصل P-P به میزان بیش از ۱۰% وجود دارد.
انواع آریتمی سینوسی عبارتند از :
۱- تنفسی : دوره های متناوب افزایش و کاهش تدریجی در فواصل P-P وجود دارد (که در این نوار مشهود است)
۲- غیر تنفسی
۳- Ventriculo – phasic که در بلوک کامل قلب (وگاهی در بلوک درجه II) دیده می شود.فواصل P-P که یک کمپلکس QRS در بین خود دارند کوتاهتر از فواصلی هستند که بدون کمپلکس QRS می باشند.
برادیکاردی سینوسی
کاهش تعداد ضربان قلب سینوسی به میزان کمتر از ۶۰ با ردر دقیقه باعث این نوع آریتمی می شود. برادی کاردی سینوسی یک یافته شایع در افراد است . در حالتی که اختلال هدایتی وجو د نداشته باشد و فواصل intervals روی نوار قلب هم طبیعی باشند برادی کاردی سینوسی در حالت استراحت امری طبیعی و عادی است . این پدیده بیانگر کفایت عمل سیستم قلبی عروقی بوده و در ورزشکاران امری عادی است . برادی کاردی سینوسی ممکن است بر اثر داروهای مشتقات دیژیتال، بتا بلوکرها، مسدود کننده های کانالهای کلسیمی ایجاد گردد . بیماریهای مختلفی نظیر کم کاری تیروئید، آپنه در هنگام خواب و سایر حالاتی که هایپوکسمی ایجاد می کنند می توانند باعث کند شدن ضربان سینوسی شوند حملات وازووگال ممکن است سبب برادی کاردی سینوسی شدید، توقف سینوسی، سنگوپ شوند ولی این حالات گذرا و موقتی بوده و در لیدهای دوازده گانه نوار قلب مشاهده نمی شوند.
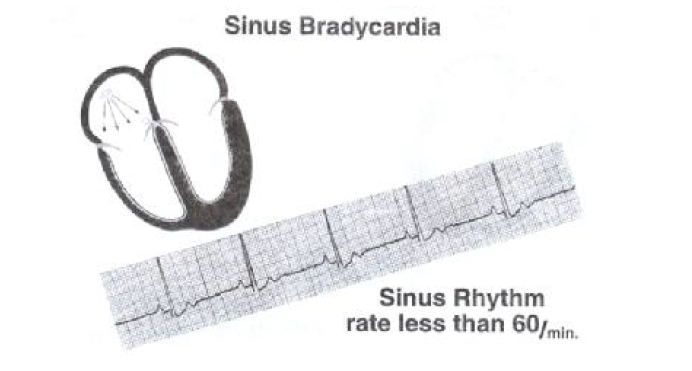
خصوصیات ریتم برادیکاردی سینوسی شامل موارد ذیل است:
۱- ضربان و ریتم : ضربان کمتر از ۶۰ pbm ,ریتم منظم
۲-کمپلکس QRS: معمولا نرمال
۳- موج P: مقدم بر QRS و شکل ثابتی دارد
۴- فاصله P-R: معمولا طبیعی است
۵- هدایت : در سراسر دهلیز ، گره AV و دستجات هیس و بطن ها عادی است .
۶- درمان : در مورد بیماران بدون علامت لزومی برای درمان وجود ندارد ولی در مواردی که اختلال در همودینامیگ ایجاد نماید تزریق آتروپین ۰/۵-۱ میلی گرم به صورت IV هر ۵ دقیقه تا سقف ۲ میلی گرم و در صورت لزوم اقدام برای گذاشتن پیس میکر موقت مفید است.
تاکیکاردی سینوسی
افزایش تعداد ضربان سینوسی بین ۱۰۰ تا ۱۶۰ با یک موج P و کمپلکس QRS طبیعی می باشد .
این ریتم خوش خیم است که به وضعیت بالینی فرد بستگی دارد این ریتم عکس العمل افراد سالم به ورزش و فعالیت می باشد ولی تاکیکاردی سینوسی در بیماری که دوران نقاهت بعد از یک انفارکتوس میوکارد را سپری می کند ممکن است نشانه ای از وقوع یک انفارکتوس وسیع و نارسایی قلبی باشد با وجود اینکه این ریتم نیاز به درمان خاصی ندارد ولی از آنجا که می تواند نشانگر عملکرد ناکافی یا نارسایی بطن چپ باشد می بایست مورد توجه قرار گیرد در سایر انواع بیماریها تاکیکاردی سینوسی ممکن است نشانه حالت عدم جبران Decampentasion باشد بیماریهای غیر قلبی مانند تیروتوکسیکوز ، آنمی، تب می تواند باعث تاکیکاردی سینوسی شود داروهایی مانند هورمونهای تیروئیدی، کاته کولامین ها، کافئین، آمفتامین ها نیز می توانند باعث بروز این حالت شوند.
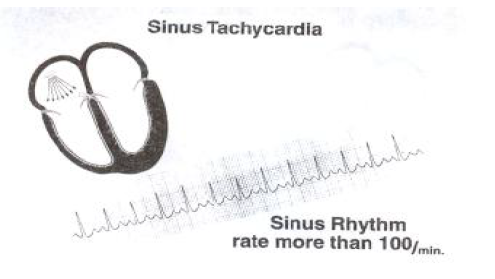
خصوصیات ریتم تاکیکاردی سینوسی شامل موارد ذیل است:
۱- ریت : ۱۰۰ تا ۱۶۰ بار در دقیقه
۲- ریتم : منظم
۳- امواج P:مقدم بر QRS و شکل ثابتی دارد ممکن است در موج T ادغام گردد.
۴- فاصله PR معمولا طبیعی است
۵- کمپلکس QRS:طبیعی است
۶- هدایت : در سراسر دهلیز گره AV ودسته های هیس عادی است.
درمان
علت اولیه باید برطرف گردد. در هنگام مشاهده تاکیکاردی سینوسی باید در جستجوی عامل زمینه ای بود برای مثال تجویز مسکن برای درد، دیورتیک برای نارسایی قلب و دادن آسپیرین برای رفع تب و پریکاردیت توصیه می گردد . به هر حال کاربرد بتابلوکرها در بیمارانی که تاکیکاردی آنها بر اثر هیپوولمی یا نارسایی پمپ قلب است کنتراندیکه است.
مراقبت های پرستاری : ثبت دیس ریتمی و تحت نظر قرار گرفتن بیمار و کنترل پارامترهای همودینامیک
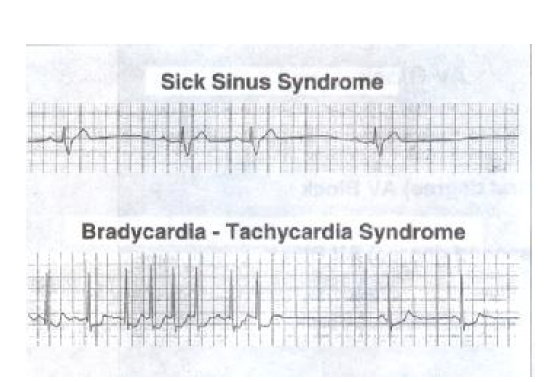
سندرم گره سینوسی بیمارگونه (Sick Sinus Syndrome)
سندرم سینوس بیمار چیست؟
سندرم سینوس بیمار به مجموعه ای از علایم ( کاهش شعور، خستگی، سنکوپ و نارسایی احتقانی قلب ) اطلاق می شود که بوسیله اختلال در عملکرد گره سینوسی (SA) بوجود می آید و به سرعت برادیکاردی سینوسی ، ایست سینوسی و یا بلوک سینوسی دهلیزی ظاهر می گردد و همراه با تاکیکاردی آریتمی های دهلیزی مثل SVT , فلوتر وفیبریلاسیون دهلیزی است.
علت بیماری روماتیسمال قلب ، پریکاردیت، انفارکتوس دهلیزی و در افرادسالمند با علت ناشناخته و یا هیپرتانسیون و کاردیومیوپاتی است.
علائم بالینی سندرم گره سینوسی
دوره های متناوب سنکوپ ، گیجی ، بدنبال برادی کاردی و تپش قلب و برافروختگی به دنبال تاکی کاردی وجود دارد.در الکتروکاردیوگرام موج P با توجه به نوع ریتم تغییر می کند و معمولا همراه با هر یک از کمپلکس های QRS ظاهر می شود . فاصله PR با توجه به نوع ریتم حاصله می تواند متغیر باشد ولی در محدوده طبیعی است کمپلکس QRS و موج T طبیعی هستند. امافاصله QT با توجه به نوع ریتم ممکن است متغیر باشد.
درمان :درمان این دیس ریتمی گذاشتن پیس میکر دائم است و برادی و تاکی آریتمی ها با دارو کنترل می شود.
شامل اختلالات ذیل می باشد :
۱- برادیکاردی خودبخودی سینوسی
۲- ایست سینوسی یا بلوک خروجی سینوسی- دهلیزی
۳- حملات تاکی آریتمی دهلیزی منظم یا نا منظم
۴- عکس العمل ناکافی ضربان قلب به هنگام ورزش

تفسیر ECG به طور کامل بخش سوم
تاکیکاردی حمله های دهلیزی (Paroxysmal Atrial Tachycardia (PAT:
یک نوع تاکی کاردی فوق بطنی (Paroxysmal supraventricular tachycardia)می باشد و به صورت ناگهانی به دنبال ریتم سینوسی ظاهر شده، بطور ناگهانی نیز تخلیه میگردد. ممکن است این ریتم در نتیجه تخلیه سریع یک کانون نابجای دهلیزی با ریت ۲۵۰-۱۶۰ بار در دقیقه یا مشکلات هدایتی در گره AV ایجاد شود که به آن تاکی کاردی چرخشی گره AV می گویند. به این صورت که یک ایمپالس به منطقه ای از گره AV هدایت میشود که موجب به عقب برگشتن ایمپالس از همان منطقه به طور مکرر و سریع میگردد (مرحله تحریک ناپذیری کوتاه تر دارند ) و هر بار که ایمپالس از این منطقه هدایت شود به طرف بطنها نیز منتقل شده و باعث پاسخ سریع بطنی میشود. تاکیکاردی دهلیزی را به وسیله سه ضربان یا ضربانات بیشتر نابجای دهیلیزی پشت سرهم با سرعتی بین ۲۵۰-۲۲۰-۱۶۰ بار در دقیقه که با ریتم سینوسی طبیعی تناوب می یابند میتوان شناخت.
سببشناسی یا اتیولوژی:
با اینکه PAT در مددجویان با قلب سالم نیز دیده می شود ولی در اکثر اوقات بیماری زمینه ای قلب وجود دارد . مصرف کافئین، نیکوتین، وجود استرس، هیپوکسمی، خستگی شدید، مصرف الکل، بیماری های رماتیسمی قلب، آمبولی ریه، بیماری قلبی ریوی، تیروتوکسیکوز، مسمومیت با دیژیتال و جراحی قلب میتواند باعث شروع PAT گردد.PAT زمان پرشدن بطنی و فشار متوسط شریانی را کاهش داده و نیاز به اکسیژن میوکارد را افزایش می دهد. علائم بالینی با توجه به ریت و طول مدت تاکیکاردی و علت زمینهای متفاوت است. اگر مدت دیس ریتمی کوتاه باشد بیمار از طپش
قلب و گیجی شاکی است و لی اگر باعث کاهش برون ده قلبی گردد علائم و نشانه هایی مثل بی قراری، درد قفسه سینه،تنگی نفس، رنگ پریدگی، هیپوتانسیون و کاهش سطح هوشیاری بروز میکند.
علائم الکتروکاردیوگرافیک PAT
ریت: تعداد ضربان دهلیزی معمولاً ۲۵۰-۱۶۰ بار در دقیقه و ریت بطنی مساوی ریت دهلیزی یا کندتر می باشد.
ریتم: منظم است.
امواج P: در ظاهر با امواج P سینوسی تفاوت دارد چون کانون آن نابجاست. ولی به علت ادغام آن با T قبلی تشخیص دادن P بسیار مشکل است.
فاصله P – R : کمتر از ۰/۱۲ ثانیه است.
کمپلکس QRS : معمولا طبیعی است ولی اگر اتصال نابجا وجود داشته باشد ممکن است QRS پهن ظاهر شود
هدایت: معمولاً هدایت از گره AV به طرف بطنها به صورت طبیعی است. ولی در تاکیکاردی دهلیزی همراه با بلوک بطنی، هدایت ایمپالسهای فرستاده شده از دهلیز به داخل بطنها صورت نمی پذیرید و این در صورتی است که بطن ها هنگام انتقال ایمپالس در مرحله تحریک ناپذیری مطلق ایمپالس قبلی باشند.
درمان:هدف از درمان شکستن چرخه ایمپالس بوده و بر تحریک واگ استوار است . تحریک واگ به وسیله تحریک رفلکس gag ؛مانور والسالوا، غوطه ور کردن صورت در آب یخ انجام شده و منجر به کاهش سرعت هدایت گره AV و بلوکه شدن چرخش ایمپالس گردیده و به گره SA به عنوان پیس میکر اصلی اجازه فعالیت مجدد داده می شود . اگر اقدامات فوق مؤثر نبود از روش دیگر تحریک واگ به وسیله ماساژ سینوس کاروتید استفاده می شود . ماساژ سینوس کاروتید حتماً باید راه وریدی باز داشته باشد. این کار در افراد سالمند و کسانی که در سمع کاروتید بروئی دارند ممنوع است چون ممکن است باعث کنده شدن پلاکهای آتروم موجود در شریان کاروتید و آمبولی مغزی گردد. جهت انجام ماساژ کاروتید بیمار باید در یک سطح صاف قرار داده شده و گردنش به عقب خم شود . ماساژ یک بولب کاروتید در یک مرحله باید با اعمال فشاری محکم درست در زیر زاویه فکی به مدت بیش از ۵ ثانیه انجام شود. اگر روش های فوق مؤثر نبودند از درمان دارویی استفاده میگردد که شامل استفاده از داروهای آرام بخش ، دوز حمله ای آدنوزین، وراپامیل یا دیلتیازم می باشند. هنگام تزریق وراپامیل به بیمار لازم است دارو رقیق شده و ریتم مانیتور گردد. این دارو با جلوگیری از ورود کلسیم در فاز دوم رپولاریزاسیون عمل میکند و به وسیله آهسته شدن جریان ورودی کلسیم و سدیم باعث کاهش سرعت هدایت و طولانی شدن دور تحریک ناپذیری گره AV شده و تاکیکاردی فوقبطنی که در آن گره AV نقش راه ورود مجدد را باز میکند خاتمه دهد. در صورت بلوک وسیع کانالهای کلیسم امکان بورز هیپوتانسیون و ایست قلبی به دنبال مصرف وراپامیل وجود دارد که تزریق آمپول کلسیم باید بلافاصله انجام گردد. دوز وراپامیل۵mg رقیق شده در ۱۰cc نرمال سالین و تزریق در طول ۵ دقیقه است. آدنوزین هم از داورهایی است که منجر به آهسته شدن سرعت هدایت گره AV می شود و راههای ورود مجدد در AV را مهار میکند ولی با توجه به اینکه نیمه عمر آدنوزین کمتر از ۱۰ ثانیه بوده و امکان عود مجدد وجود دارد، استفاده از وراپامیل ارجح است . دوز اولیه ادنوزین ۶mg به صورت دوز حمله ای وریدی در طول ۳-۱ ثانیه و پس از اتمام تزریق آدنوزین ۲۰ میلی لیتر نرمال سالین به داخل رگ بیمار تزریق می شود.
در صورتی که درمان دارویی با شکست مواجه شد از یک پیس میکر موقت داخل وریدی استفاده شده و اقدام به تولید ضرباناتی با سرعت بیشتر از PAT می نمایند. این عمل باعث شکستن چرخه ورود مجدد میگردد و با توقف تاکیکاردی دهلیزی ایمپالسهای طبیعی از طریق گره SA را خواهیم داشت به این عمل انجام Overdrive با پیس میکر میگویند. روش دیگر استفاده از شوک کاردیوورژن میباشد که قبل از آن به بیمار با دارو Sedation داده و به میزان ۲۰۰ – ۵۰ ژول شوک میدهند.
در صورتی که PAT همراه با سندرم ولف پارکینسون وایت باشد میتوان با استفاده از تکنیک catheter ablation (وارد ساختن انرژی امواج رادیویی با کاتتر) کانون تولید کننده آریتمی را نابود ساخت.
فلوتر دهلیزی
-در فلوتر دهلیزی، امواج شبیه به دندانه اره در لیدهای تحتانی دیده می شود (خط فلوتر) و سرعت دهلیزی معادل ۲۵۰ الی ۳۵۰ ضربه در دقیقه است.
-به دلیل وجود بلوک در گره AV معمولا همه ایمپالسهای دهلیزی به بطن ها منتقل نمی شوند . هدایت دهلیزی-بطنی اغلب از نسبت ثابتی برخوردار است، مثلا ۲ به ۱ ؛ ۳ به ۱ ؛ ۴ به ۱ ؛و غیره.گاها بروز یک نسبت متغیر منجر به تولید ریتم نامنظم می شود.
به ندرت هدایت ۱به ۱ می تواند باعث وقوع تاکیکاردی خیلی سریع شود که در این صورت، ممکن است نشانگر وجود یک راه هدایتی فرعی باشد.
در فلوتر دهلیزی در اثر فعالیت سریع و ناگهانی یک کانون خودکار بسیار تحریک پذیر دهلیزی (در محدوده سرعت ۲۵۰ تا ۳۵۰ بار در دقیقه ) موجهای دپلاریزاسیون به صورت یکسان و همانند دندانه های اره پشت سر هم قرار می کیرند و خط زمینه بین موجها محو شده است. گره AV دوره تحریک ناپذیری طولانی دارد و دپلاریزاسیون های دهلیزی با این سرعت بسیار قادر به رسیدن به بطن ها با همان سرعت زیاد نیستند. بنابراین از هر چند دپلاریزاسیون های دهلیزی (مثلا از هر دو یا به طور شایع تر سه دپلاریزاسیون دهلیزی) ، تنها یکی به سوی بطن ها هدایت می شود . توالی سریع موجهای دپلاریزاسیون های دهلیزی مشابه و پشت سرهم، در فلوتر دهلیزی پیشنهاد وجود یک منشاء بازگردشی را تقویت می کند.
دلایل فلوتر دهلیزی
بیماری ایسکمیک قلب- هیپرتانسیون سیستمیک- بیماری دریچه ای قلب- کورپولمونر- کاردیومیوپاتی- تیروتوکسیکوز- بیماری مادرزادی قلب به دلیل بالا بودن زمان تحریک ناپذیری سلولهای گره AV ؛ همه سیگنالهای دهلیزی قادر به ورود به بطن نمی باشند لذا در فلوتر دهلیزی ریتم های ۳ به ۱ یا ۲ به ۱ دیده میشود.
خصوصیات ریتم فلوتر دهلیزی شامل موارد ذیل است:
ریت: ریت دهلیزی بین ۳۰۰-۲۵۰ بار در دقیقه، ریت بطنی معمولا ۱۵۰-۷۵ بار در دقیقه.
ریتم: ریتم دهلیزی منظم و ریتم بطنی ممکن است منظم با به علت تغییرات هدایتی گره AV نامنظم باشد.
امواج P: در فلوتر دهلیزی به نام امواج F شناخته شده و به صورت دندانه ارهای ظاهر میشود.
فاصله P- R: وجود امواج متعدد P اندازه گیری را مشکل می سازد.
کمپلکس QRS: معمولا طبیعی است ولی ممکن است غیر طبیعی هم باشد و یا پاسخ به بعضی از امواج F وجود نداشته باشد.
هدایت: بعضی از امواج F بلوکه شده و امواجی که عبور میکنند دارای هدایت طبیعی می باشند و نسبتاً هدایت اکثرا ۳:۱ یا ۴:۱ است.
درمان: اشخاصی که این دیس ریتمی را دارند اکثرا بی خبر هستند مگر اینکه گاهی احساس تپش قلب نمایند . برای برگشت ریتم فلوتر به ریتم سینوسی می توان داروهای دیگوکسین، وراپامین، دی لتیازیم، بتابلوکرها و آمیودارون تجویز گردد. در مورد تجویز دیگوکسین در ابتدا باید از یک دوز اضافی استفاده کرد که میزان ۱/۲۵-۰/۵ میلی گرم است که به فاصله هر نیم ساعت IV تزریق می گردد و سپس با مقدار ۰/۲۵ میلی گرم روزانه ادامه می یابد تا ریت بطنی به ۱۰۰ – ۶۰ ضربه در دقیقه برسد. انجام کاردیوژن سیکرونایز در زمانی که اختلالات همودینامیک وجود دارد ضروری می باشد.
تدابیر پرستاری : دیس ریتمی را ثبت نمایید علایم و نشانه های کاهش برون ده قلبی را کنترل نمایید . در صورت نیاز به کاردیوورژن بیمار را آماده نمایید و راه وریدی باز برای بیمار برقرار کنید و وسایل CPR را در کنار تخت قرار دهید.
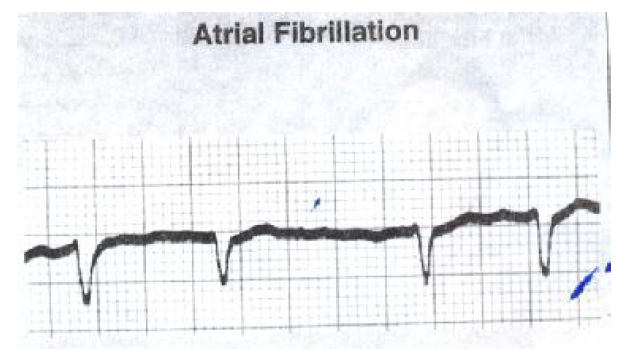
فیبریلاسیون دهلیزی
فیبریلاسیون دهلیزی به علت فعال شدن چندین کانون اکتوپیک در دهلیزها ایجاد می شود. که موجب منقبض شدن سریع، بدون قاعده و نظم و ناهماهنگ ساختار عضلانی دهلیز می شود. در این دیس ریتمی انقباض دهلیزی وجود نداشته و ۲۵-۳۰ درصد برون ده قلبی کاهش می یابد.
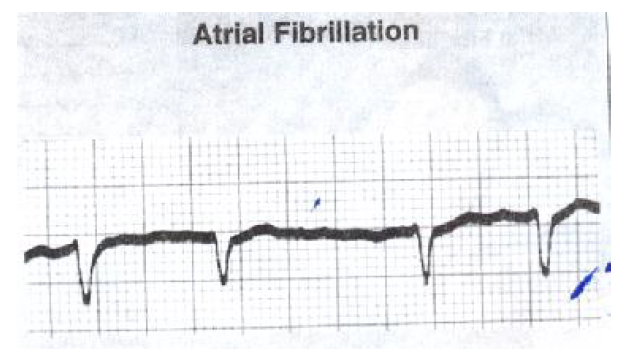
علت فیبریلاسیون دهلیزی:
نارسایی قلبی، کاردیومیوپاتی- هیپرتروئیدی- پرفشاری خون- پریکاردیت- بیماری های دریچه ای قلب – بیماری ریوی- مصرف اکس- به دنبال جراحی قلب باز.
علائم الکتروکاردیوگرافیک فیبریلاسیون دهلیزی:
ریت: ۱ – ریت دهلیزی بین ۶۰۰ -۳۰۰ بار در دقیقه.
۲- ریت بطنی بستگی به بلوک گره AV داشته و بدون درمان حدود ۱۵۰ – ۱۰۰ است.
ریتم: هم ریتم دهلیزی و هم ریتم بطنی نامنظم است. در صورت منظم بودن پاسخ بطنی با وجود فیبریلاسیون دهلیزی باید به جدایی دهلیزی بطنی شک کرد.
امواج P: وجود ندارد، امواج نامنظمی دیده میشود که به آن امواج فیبریلاسیون یا امواج F گفته میشود.
فاصله P- R: به علت نبودن امواج P قابل اندازه گیری نیست.
کمپلکس QRS : معمولا طبیعی است ولی ممکن است غیر طبیعی هم باشد.
هدایت: انتقال ایمپالسها در داخل دهلیز بسیار نامنظم است. بسیاری از ایمپالس های دهلیزی در محل اتصال جانکشن بلوکه می شوند و ایمپالسهایی که منتقل میگردند معمولا به طور عادی در سراسر بطنها انتقال می یابند.
درمان فیبریلاسیون دهلیزی
درمان فیبریلاسیون دهلیزی شامل سه مرحله می باشد :
۱- کنترل پاسخ بطنی؛ ۲- پیشگیری از ترومبوآمبولی ؛ ۳- برقراری ریتم سینوسی.
کنترل پاسخ بطنی تند به صورت فوری ضروری است که بر اساس کاهش هدایت گره دهلیزی بطنی (AV node) است. داروهای مختلفی برای این کار موجود هستند :
– بتابلوکرها به طور مستقیم باعث کاهش سرعت هدایت گره دهلیزی بطنی می شوند و به صورت تزریقی یا خوراکی استفاده می شوند و در بیماران با گرفتاری عروق کرونر داروی انتخابی هستند.
– بلوک کننده های کانال کلسیم مثل وراپامیل و دیلتیازم در کاهش هدایت گره هلیزی بطنی موثر هستند. بلوک کننده های کانال کلسیم از نوع دی هیدروپیریدین مثل نیفیدیپین اثری روی هدایت گره دهلیزی بطنی ندارند و در این مورد به کار نمی روند.
– اثر دیگوکسین روی AV node برای کاهش پاسخ بطنی از طریق افزایش اثر واگ است، بنابراین بعد از مصرف دیگوکسین پاسخ بطنی در حین استراحت مناسب است ولی در حین ورزش به علت اثر کاتکولامین ها پاسخ بطنی بالا می رود، پس بهتر است دیگوکسین همراه با وراپامیل به کار رود.
– آدنوزین به علت اثر کوتاه مدت در این مورد کاربرد ندارد.
– در بیماران نارسایی قلبی داروی انتخابی برای کنترل پاسخ بطنی دیگوکسین است.
– در بیماران ریتم با ریتم AF که خطر ترومبوآمبولی زیاد است مصرف وارفارین ضروری است :
۱- CVA یا TIA قبلی
۲- هیپرتانسیون سیستمیک
۳- نارسایی قلبی (LV dys function)
۴- بیماران بیشتر از ۶۵ سال سن که در این بیماران شانس خونریزی بعلت مصرف وارفارین زیاد است و بایدتحت کنترل دقیق باشند.
موقع مصرف وارفارین INR در حد ۲ تا ۳ مناسب است.
– اگر بیمار نتواند وارفارین مصرف نماید، استفاده از آسپیرین هم در کاهش حملات عروقی تا اندازه ای موثر است.
دیس ریتمی ها ی جانکشنال Junctional dysrhythmia- nodal rhythm
سلولهای اطراف گره AV و جانکشن AV حالت خودکار داشته و قابلیت تولید ایمپالس دارند. آریتمی های جانکشنال شامل کمپلکسهای زودرس جانکشنال، ریتم جانکشن و تاکیکاردی جانکشنال می باشد.
موج و ریتم جانکشن به سه صورت در ECG تظاهر میکند که به محل صدور ایمپالس از جانکشن و سرعت هدایت ایمپالس به دهلیز و بطن بستگی دارد.هنگامی که جانکشن AV شروع به تولید ایمپالس می کند ایمپالس حاصله به طرف دهلیز و بطن حرکت میکند، دهلیز از پائین به بالا و بطن از بالا به پائین دپولاریزه شده و موج P میتواند وضعیت های زیر را داشته باشد:
۱- در صورتیکه موج دپولاریزاسیون ابتدا دهلیزها و سپس بطنها را دپولاریزه کند با توجه به اینکه دهلیزها از پائین به بالا و قبل از بطنها دپولاریزه می شوند موج P معکوس را قبل از QRS خواهیم داشت و فاصله P- R کمتر از ۰/۱۲ ثانیه است. ریتم منشأ high junction دارد.
۲- اگر موج دپولاریزاسیون به طور همزمان دهلیزها و بطنها را دپولاریزه کند موج P در QRS ادغام شده و قابل مشاهده نخواهد بود. این ریتم منشأ mid junction دارد.
۳- در صورتی که موج دپولاریزاسیون از جانکشن حرکت کرده و ابتدا بطنها و سپس دهلیزها را دپولاریزه نماید ابتدا یک کمپلکس QRS و سپس یک موج P معکوس خواهیم داشت. این ریتم منشأ low junction دارد.
کمپلکس جانکشن زودرس (Premature functional complex(PJC :
در صورتی که یک کانون حساس در منطقه جانکشن AV مانند یک پیس میکر عمل کرده و اقدام به صدور ایمپالس زودرس نماید یک ضربان نابجا ایجاد میگردد. که در همه موارد دهلییز به صورت رتروگرید، از پائین به بالا و به طور طبیعی دپولاریزه میشوند و از نظر خصوصیات الکتروکاردیو گرافی یکی از سه شکل ریتم جانکشنال که در بالا ذکر شده به صورت زودرس در زمینه ریتم سینوسی خواهیم داشت.PJC دارای همه معیارهای PAC می باشد به جز اینکه موج P و فاصله PR آنها با هم فرق دارد. یعنی موج P ممکن است قبل یا بعد از QRS باشد یا اصلاً وجود نداشته باشد و فاصله P- R کمتر از ۰/۱۲ ثانیه است.
علل PJC شامل هیجان، مصرف سیگار، نیکوتین، مسمومیت با دیژیتال، نارسایی احتقانی قلب و بیماری عروق کرونر (ایسکمی جانکشن) میباشد. علائم و درمان شبیه PAC می باشد.
ریتم گریزان جانکشنال (junctional escape rhythm) ؛ ریتم تسریع شده جانکشنال ؛ تاکی کاردی جانکشنال (junctional tachycardia) :
ریتم جانکشنال زمانی اتفاق می افتدکه مناطق جانکشن گره AV به جای گره SA پیس میکر قلب گردد. مثلا هنگامی که فعالیت گره SA کند باشد ( برای نمونه بلوک کامل قلبی) و یا اتوماتیسیتی جانکشن AV افزایش یابد.
ریتم گریزان جانکشنال در صورتی بروز می نماید که سرعت تخلیه جانکشن AV بین ۶۰ – ۴۰ بار در دقیقه باشد و علل آن شامل سندرم سینوس بیمار، مسمومیت با دیژبتلا؛ MI تحتانی، بیماری روماتیسمی قلب و تحریک عصب واگ می باشد.
ریتم تسریع شده جانکشن هنگامی اتفاق می افتدکه تعداد ضربان جانکشن ۱۰۰ – ۶۰ بار در دقیقه باشد . علل آن شامل مسمومیت با دیژیتال، هیپوکالمی، مسکلات در یچه ای قلب؛ MI تحتانی و بیماری رماتیسمی قلب است.
وجود سه ضربان متولی و زودرس جانکشن AV یا بیشتر با سرعت ۲۰۰ – ۱۰۰ ضربه در دقیقه را تاکی کاردی جانکشنال می گویند و علل احتمالی آن شامل مسمومیت با دیژیتال، ایسکمی یا انفارکتوس تحتانی یا خلفی میوکارد، بیماریهای مادرزادی قلب در کودکان و التهاب جانکشن AV بعد از جراحی قلب می باشد.
مشخصات الکتروکاردیوگرافی ریتمهای جانکشن
ریت: در ریتم نودال ۶۰ – ۴۰ بار در دقیقه، در ریتم تسریع شده جانکشن ۱۰۰ – ۶۰ بار در دقیقه و در تاکی کاردی جانکشن ۲۰۰ – ۱۰۰ بار در دقیقه
ریتم: منظم
موج P: قبل یا بعد از QRS و یا دیده نمیشود.
فاصله P- R: کوتاه و کمتر از ۰/۱۲ ثانیه
کمپلکس QRS : معمولا طبیعی است.
هدایت: در دهلیزها به صورت رتروگرید و در بطنها طبیعی است.
درمان: ریتم جانکشن ممکن است علامتی نداشته و یا علائم و نشانههای کاهش برونده قلبی را تولید کند و اگر تعداد ضربان کم باشد استفاده ار آتروپین یا پیس میکر مؤثر است و برای کاهش سرعت ضربان تاکی کادری جانکشنال از روش های تحریک واگ و داروهایی مانند وراپامیل و کاردیوورژن استفاده میگردد.
تدابیر پرستاری : کنترل علائم همودینامیک بیمار، مورد توجه قرار دادن میزان نحمل بیمار نسبت به آریتمی، کنترل سطح الکترولیتها و دیژیتال در خون.
دیس ریتمی های بطنی
دیس ریتمی های بطنی از زیر سطح جانکشنAV منشاء میگیرند. این دیس ریتمی ها به وسیله ایمپالس نابجا مشخص می شود که ناشی از افزایش تحریک پذیری میوکارد یا پدیده Reentry می باشند. دیس ریتمی های بطنی عموماً خطرناکتر و تهدید کننده تر از دیس ریتمی های دهلیزی و یا جانکشنال هستند. غالباً به همراه بیماری داخل قلبی ایجاد می گردند و معمولا سبب اختلال در و ضعیت همودینامیک میگرددو به طور طبیعی ایمپالسها از طریق کوتاهترین و مؤثرترین مسیر بطنها را طی کرده و باعث ایجاد کمپلکس QRS باریک میشوند. اگر یک ایمپالس که از بطن ها منشاء می گیرد مسیری غیرطبیعی را در سراسر بافت عضلانی بطنی دنبال می نماید که به صورت یک کمپلکس QRS باریک میشوند.
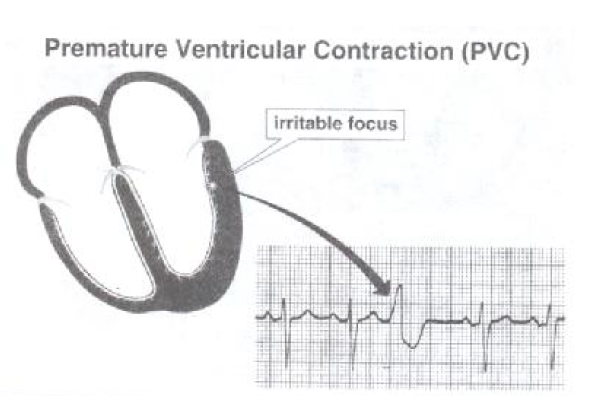
کمپلکس زودرس بطنی (Premature Ventricular Complex)
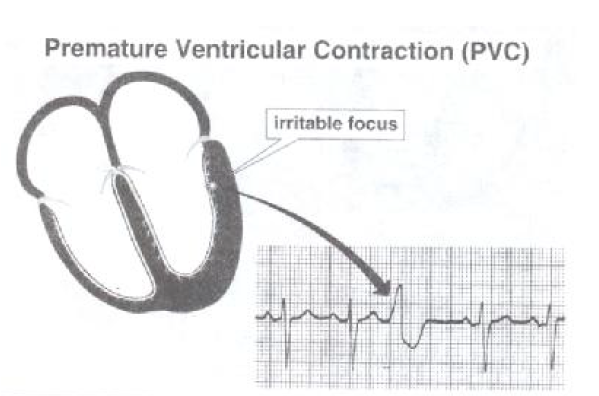
اکثر افراد دارای انقباضات زودرس بطنی (PVC) می باشند و این حالت یک یافته شایع در غالب نوارهای قلبی می باشد . از آنجا که این انقباضات از یک بطن منشاء می گیرند در نتیجه فعال شدن دو بطن همزمان نبوده و کمپلکس QRS پهن می گردد. PVC هاد و سایر آرتیمی های بطنی معمولا از یک کانون خودکار که از بافت عضلانی در بر گیرنده آن مجزا و به صورت خودکار با یک سرعت ثابت ضربان ایجاد می کند منشاء می گیرند. که این کانونها اگر در فاصله بین دو ضربان که بافت در برگیرنده اطراف آنها دپولاریزه و تحریک پذیر می باشد تخلیه گردند PVC ایجاد می کنند از طرف دیگر اگر این کانونهای نابجا در زمانی که بطن ها دپولاریزه بوده و یا قبل از دوره دپولاریزاسیون بطن ها (در طی زمان کمپلکس QRS یا موج T) تخلیه گردند به دلیل تحریک ناپذیر بودن بطن ها PVC نخواهیم داشت . ضربان سازهای قدیمی دارای ضربان ثابت بر اساس این الگو کار می کنند. آنها بایک ضربان ثابت عمل کرده و تنها زمانی که بطن ها آمادگی دارند آنها را تحریک می کنند.
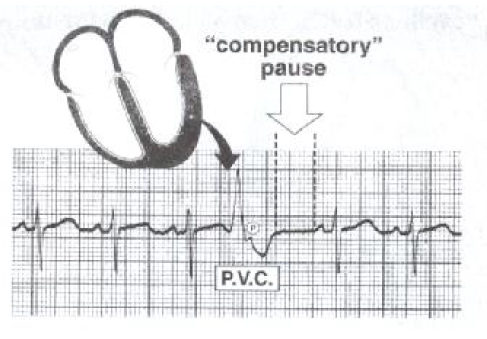
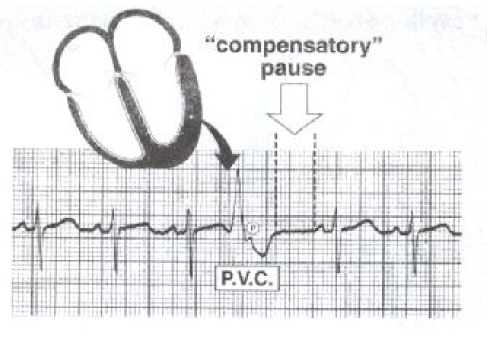
دراین اختلال، ضربه ای پهن و غیر طبیعی ، زودتر از موعد رخ می دهد.
در ابتدای کمپلکس، موج P وجود ندارد ، جدایی دهلیز و بطن مشهود است.
پس از هر ضربه زودرس یک مکث جبرانی کامل وجود دارد. یعنی اینکه فاصله R- R بین ضربه های قلب و پس از PVC دقیقا دوبرابر فاصله R- R منظم است.
در اکثر اوقات ممکن است امواج P در داخل موج T پس از PVC قرار گیرند که این امر می تواند ناشی از هدایت معکوس (موج P زودرس و منفی) و یا وقایع منفک سینوسی (dissociated sinus events) باشد . در رویدادهای منفک سینوسی شکل و فاصله p- p طبیعی است.
هنگامی که ضربه های زودرس بطنی اشکال گوناگونی داشته باشند چند کانونی نامیده می شوند.
دلایل شایع ضربه های زودرس بطنی
در اشخاص سالم رخ می دهد- مسمومیت با دیگوکسین – بیماری ایسکمیک قلب – اختلال در عملکرد بطن چپ – اختلالات الکترولیتی مانند هیپوکالمی و هیپو کالسمی – هیپوکسی – اسیدوز
انواع ضربه های زودرس بطنی
– PVC : uniform PVC های یک شکل بوده و دارای یک کانون می باشد.
– PVC : multiform PVC های چند شکل بوده و اغلب دارای چند کانون می باشد.
– Bigeminy PVC : یعنی یک ضربان عادی، بعد یک PVC) PVC یکی در میان)
– trigeminy PVC : یعنی دو ضربان عادی، بعد یک PVC) PVCدو در میان)
– quadrigeminy PVC : یعنی سه ضربان عادی، بعد یک PVC ) PVCسه در میان)
– Couplet PVC : یعنی دو تا PVC پشت سرهم (جفت PVC)
درمان : همه انقباضات نابجای بطنی نیاز به درمان ندارند. در افراد بدون بیماری قلبی ضربات زودرس بطنی موجب مرگ ناگهانی نمی شود. در صورت بروز علایم بالینی در مان اولیه برطرف کردن عامل ایجاد کننده آریتمی می باشد . درمان کوتاه مدت لیدوکائین و درمدت طولانی تر داروهای بلوک کننده بتا آدرنرژیک می توانند موثر باشند.
PVC ها اگر خصوصیات زیر را داشته باشد و برروی همودینامیک تاثیر بگذارد نیاز به درمان دارد.
۱- PVC به دنبال انفارکتوس حاد میوکارد
۲- PVC های تکرار شونده (بای ژمینه، تری ژمینه، کوادری ژمینه)
۳- PVC بیشتر از ۶ بار در دقیقه
۴- PVC چند شکلی یا چند کانونی
۵- RONT PVC
۶- PVC های جفت (Couplet)
لیدوکائین : داروی ضد آریتمی است و مانع فعال شدن کانالهای سدیمی سلولهای قلبی می شود این دارو در کبد متابولیزه می شود. دوز اولیه این دارو ۲-۱ mg/kg است که به شکل داخل وریدی مصرف می شود.
مراقبت های پرستاری : ثبت دیس ریتمی، کنترل وضعیت همودینامیک، کاهش استرس بیمار، کنترل سطح الکترولیت ها و دیژیتال سرم.
بی ژمینه بطنی (Ventricular Bigeminy)
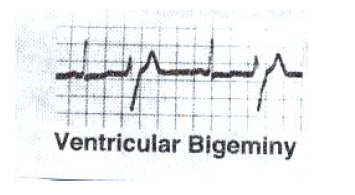
در اکثر مواقع امواج P ممکن است در داخل موج T مربوط به ضربه نابجای بطنی قرار گیرند که می تواند ناشی از هدایت معکوس و یا وقایع منفک سینوسی (dissociated sinus) باشد.
دلایل شایع بی ژمینه بطنی
ممکن است در اشخاص سالم رخ دهد- بیماری ایسکمیک قلب- مسمومیت با دیگوکسین- اختلال در عملکرد بطن چپ
درمان : لیدوکائین، پروکائین آمید، کینیدین
مراقبت پرستاری : به خاطر داشته باشید PVC هایی بای ژمینه بسیار خطرناک تر از تک PVC هستند زیرا میتوانند باعث به هم خوردن همودینامیک بسیار شوند و از نظر تعداد بسیار بیشتر هستند و حتی می توانند تبدیل به VTac شوند. پس بیمار را بسیار به دقت مانیتورینگ نمایید، هرکونه دیس ریتمی را ثبت نمایید. وضعیت همودینامیک بیمار را کنترل نمایید. استرس بیمار را کاهش دهید. به اختلالات الکترولیتی توجه نمایید.
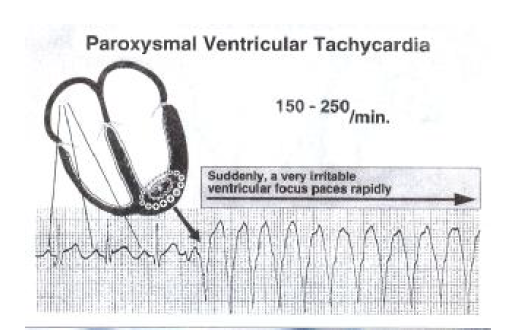
تاکیکاردی بطنی
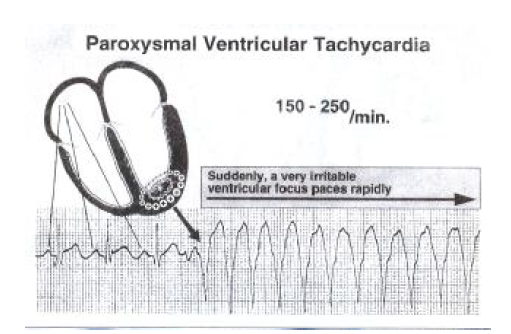
این آریتمی به حالتی اطلاق می گردد که ۳ ضربان بطنی نابجا و یا تعداد بیشتری با فرکانس بیش از ۱۰۰ ضربان در دقیقه پدیدار گردد. تاکیکاردی حامله ای بطنی (PVC) یا به اختصار تاکیکاردی بطنی (VT) در اثر فعالیت سریع و ناگهانی یک کانون بطنی خودکار بسیار تحریک پذیر (در محدوده سرعت ۱۵۰ تا ۲۵۰ بار در دقیقه) ایجاد می شود و مشخصه آن کمپلکسهای بزرگ و متوالی شبیه به PVC است. در VT گره SA همچنان تپش سازی می کند؛ ولی کمپلکسهای بزرگ و غول آسای بطنی موجهای P را در خود مخفی می کنند؛ به نحوی که این موجهای منفرد P تنها گاهی به چشم می خورند. بنابراین دهلیزها و بطنها به طور مستقل تپش سازی می کنند(نوعی جدایی دهلیزی- بطنی). هر تاکیکاردی که QRS پهن داشته باشد تاکیکاردی بطنی (VT) است مگر اینکه خلاف آن ثابت شود. هیچ معیار تشخیصی قادر به افتراق تمام انواع تاکیکاردی های دارای کمپلکس پهن نیست.
دلایل تاکیکاردی بطنی
بیماری ایسکمیک قلب، بخصوص انفارکتوس حاد- اختلال در عملکرد بطن چپ- طولانی بودن فاصله QT اختلالات الکترولیتی- داروها- حساسیت به کاتکولامینها- در قلب هایی که ظاهرا سالم هستند ممکن است رخ دهد – مسمومیت با CHF -Dig -آنوریسم بطنی.
علائم الکتروکاردیوگرام V.Tach
– ریت :
۱- دهلیزی : به ریتم زمینه ای بستگی دارد و کمتر از سرعت بطنی است ۲- بطنی : ۱۰۰ الی ۲۵۰
– ریتم : معمولا منظم ولی به ندرت نامنظم است
– موج p : دیده نمی شود و در صورت پدیدار شدن به صورت دندانه هایی در نقاط مختلف و بدون ارتباط با کمپلکس QRS تشکیل می گردد.
– فاصله PR : قابل اندازه گیری نیست.
– کمپلکس QRS : به صورت پهن ( برابر یا بیشتر از ۰/۱۲ ثانیه ) و دارای شکل غیر طبیعی است .
درمان تاکیکاردی بطنی
– اگر بیمار از نظر همو دینامیک stable باشد، می توان از داروهای ضد آریتمی استفاده نمود. ابتدا از لیدوکائین استفاده می شود که با دوز ۱mg/kg وریدی آهسته تزریق می شود که اگر موثر نبود با ۱۰ دقیقه فاصله و برای ۲ بار دیگر می توان این دوز را تکرار کرد.
– اگر لیدوکائین موثر نبود از پروکائین آمید تزریقی استفاده می شود که به صورت انفوزیون وریدی ۲۰mg/min داده می شود و عیب آن این است که تزریق آن طول می کشد، عارضه پروکائین آمید افت فشار خون است و کمپلکس های QRS هم پهن می شوند که باید مواظبت نمود که پهنای QRS بیش از ۵۰ % پهنای اولیه نشود.
– در صورت موثر نبودن پروکائین آمید انتخاب بعدی آمیودارون تزریقی است که از عوارض آن برادی کاردی سینو سی و بلوک AV و افت BP می باشد.
– برتلیوم در این مورد کاربرد کمی دارد چون اغلب باعث افت فشار خون می شود و اثر آمیودارون از آن بهتر است.
– داگر اقدامات دارویی موثر نباشد کاردیوورژن با DC شوک سنکرونیزه انجام می شود. در درمان تاکیکاردی بطنی بوسیله DC شوک لازم است مخصوصا توجه شود که شوک باید حتما به صورت سنکرونیزه داده شود که در آن صورت لیدهای دستگاه شوک مونیتورینگ به قفسه سینه بیمار چسبانده می شود تا دستگاه بتواند کمپلکس های QRS موجود در تاکیکاردی بطنی را حس کند و شوک لازم را همزمان با موج R کمپلکس QRS وارد قفسه سینه بیمار نماید. درمان تاکیکاردی بطنی بوسیله شوک سنکرونیزه کاردیوورژن نامیده می شود.
فلوتر بطنی
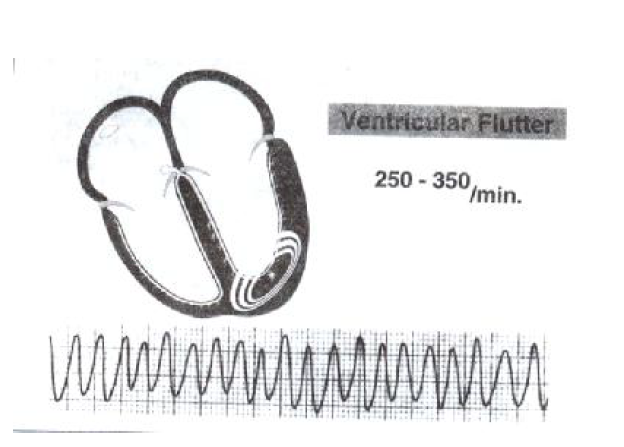
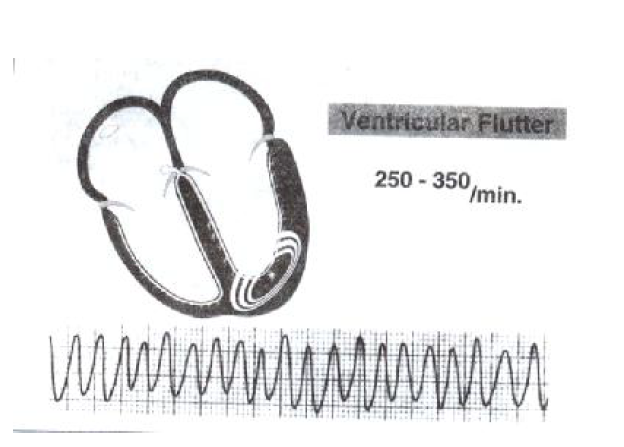
در فلوتر بطنی در اثر فعالیت سریع و ناگهانی یک کانون بطنی خودکار بسیار تحریک پذیر (در محدوده سرعت ۲۵۰ تا ۳۵۰ بار در دقیقه) ردیفهایی از موجهای نرم و یکنواخت با دامنه مشابه (که مشخصه بارز فلوتر بطنی محسوب می شوند ) ایجاد می شوند. سرعت بطنی آن قدر زیاد است که بطن ها زمان کافی برای پرشدن (حتی به صورت نسبی) ندارند. از این رو، این نوع آریتمی به ندرت خود مهار شونده است و تقریبا همیشه پیش درآمد یک آریتمی مرگبار است.
فلوتر بطنی نوعی تاکیکاردی بطنی است که بر اساس سرعت و شکل ظاهریش تشخیص داده می شود . خصوصیات آن عبارتند از :
تاکیکاردی منظم، خیلی سریع، و همراه با QRS پهن وجود دارد.
دارای سرعتی معادل ۳۰۰ ضربه در دقیقه یا بیشتر است.
به شکل موج سینوسی می باشد.
بین کمپلکس QRS و موج T تمایزی دیده نمی شود.
فیبریلاسیون بطنی
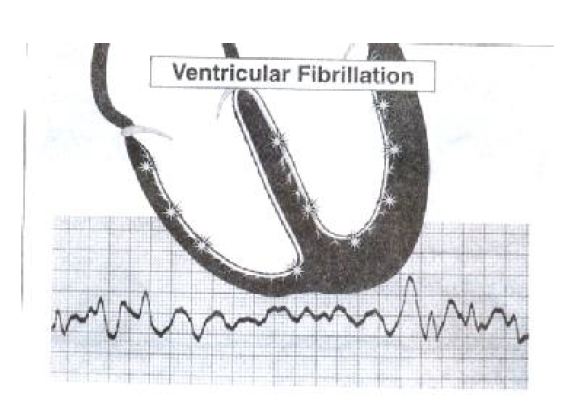
در بعضی شرایط عضله قلب دچار نوعی انقباض فوق العاده نامنظم می گردد که در پیش راندن خون کاملا بی اثر است این نوع آریتمی فیبریلاسیون بطنی نامیده می شود. فیبریلاسیون احتمالا نمایانگر پدیده ورود مجدد است که در آن حلقه ورود مجدد به چندین حلقه نامنظم تقسیم می شود فیبریلاسیون بطنی کشنده است و در عرض چند ثانیه منجر به بیهوشی می گردد. انقباضات نامنظم مداوم و غیر همگام رشته های عضلانی بطن ها سبب می شود که برون ده قلبی به صفر برسد . این حالت معمولا منجر به مرگ می شود. مگر اینکه درمان فوری و موثر انجام شود و یا اینکه فیبریلاسیون بطنی به طور خودبه خودی به یک ریتم طبیعی تبدیل گردد که به ندرت این اتفاق می افتد.
فیبریلاسیون بطنی VF که یک حالت اورژانس است ناشی از کانونهای متعدد تحریک پذیر پاراسیستولیک بطنی است که با سرعت زیاد (در محدوده سرعت ۳۵۰ تا ۴۵۰ بار در دقیقه ) فعالیت می کنند و چون پاراسیستولیک (دچار بلوک ورودی) هستند هیچ یک از آنها تحت سرکوب سرعتی قرار نمی گیرند و همگی با سرعت و در یک زمان تپش سازی می کنند. در نتیجه هر یک از این کانونها تنها بخپ کوچکی از بطن را مکررا دپولاریزه می کنند و این باعث ایجاد یک ارتعاش سریع و آشفته و غیر موثر در بطنها می شود.
علل شایع VF
بیماریهای ایسکمیک قلب، اختلال در عملکرد بطن چپ، اختلال الکترولیتی CHF- MI – اسیدوز متابولیک – هیپوترمی- هیپوکسی- مصرف داروهایی مانند دیژیتال، کینیدین، پروکائین آمید، کوکائین- برق گرفتگی
علائم الکتروکاردیوگرام VF
ریت: ریت بطنی بیش از ۳۰۰ بار در دقیقه
ریتم: بسیار بی نظم و بدون الگوی مشخص
موج P : ندارد.
QRS : بدون نظم شامل امواج با دندانه های نوک تیز یا گرد.
درمان فیبریلاسیون بطنی: درمان فیبریلاسیون بطنی الکتروشوک است که باید بلافاصله مورد استفاده قرار گیرد . هرچه فیبریلاسیون بطنی بیشتر طول بکشد از احتمال تبدیل شدن آن به ریتم موثر کاسته می شود. و ضایعات غیر قابل برگشت مغزی در ظرف ۱-۲ دقیقه بویژه در افراد مسن بوجود می آید. فیبریلاسیون بطنی در زمانی که قلب در معرض هیپوکسی شدید و طول کشیده قرار گرفته باشد و اسیدوز، اختلال الکترولیتی و یا مسمومیت با دیژیتال وجود داشته باشند تکرار شده و سریع عود می کند.
برای خاتمه دادن به فیبریلاسیون بطنی مقاوم و عود شونده می توان از داروی برتیلیوم توسیلات به میزان ۵mg/kg/min به شکل داخل وریدی استفاده کرد و در صورت لزوم دوز مذکور دارو را پس از ۲۰ دقیقه تکرار نمود. از عوارض جانبی اولیه برتلیوم افزایش فشار خون و تاکیکاردی و از عوارض جانبی ثانویه آن می توان به هایپوتانسیون ، برادیکاردی، تهوع و استفراغ اشاره نمود.
آسیستول بطنی
این ریتم را آریتمی مرگ با خط صاف نیز می نامند. هیچ فعالیت الکتریکی در داخل بطن وجود نداشته، نبض قابل لمس، تنفس و هوشیاری نیز وجود ندارد ودر صورت عدم درمان منجر به مرگ می شود.
علایم الکتروکاردیوگرافی
بروی استریپ، خط صاف بدون هیچگونه فعالیت دیده می شود و گاهی ممکن است امواج P بدون کمپلکس QRS دیده شود. افراد تیم مراقبتی بایدجهت جایگذاری راه هوایی پیشرفته اقدام کنند از اپی نفرین هر ۵-۳ دقیقه در عملیات احیاء می توان استفاده کرد. یک دوز وازوپرسین می تواند جایگزین دوز اول یادوم اپی نفرین شود. آتروپین می تواند مورد استفاده قرار بگیرد. پس از ۵ سیکل CPR (حدود ۲ دقیقه) دوباره ریتم را چک کنید. اگر ریتم قابل شوک وجود دارد، شوک بدهید.اگر ریتم وجود ندارد یادر الکتروکاردیوگرام تغییری حاصل نشده است، فورا CPR مجدد را شروع کنید . اگر ریتم سازمان یافته وجود دارد. سعی کنید نبض را لمس نمایید. اگر نبض وجود ندارد (یا هرگونه تردیدی در مورد حضور نبض وجود دارد) CPR را ادامه دهید.
تفسیر ECG به طور کامل بخش پنجم
بلوک های قلبی
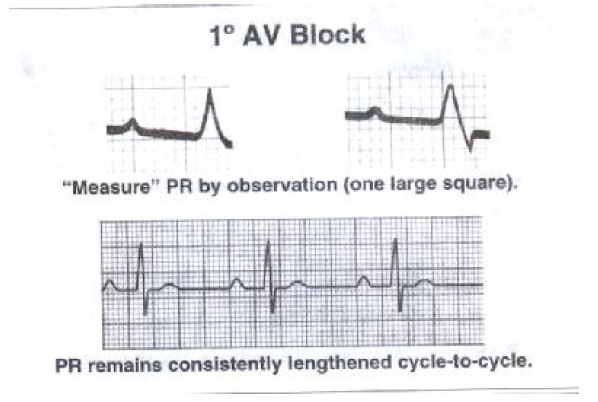
بلوک قلبی درجه یک
بلوک قلبی در جه ۱ گره دهلیزی- بطنی
بلوک درجه اول گره دهلیزی – بطنی به افزایش فاصله PR تا میزان ۰/۲۲ ثانیه و یا بیشتر بدون ایجاد تغییرات دیگر گفته می شود این پدیده ناشی از تاخیر هدایت در گره دهلیزی – بطنی می باشد . افزایش تونیسیته عصب واگ هیپرکالمی، ترکیبات دیژیتال مسددهای کانالهای کلسیمی ( خصوصا دیلتیازیم و وراپامیل) مهار کننده های گیرنده های بتا ادرنرژیک همگی ممکن است باعث تاخیر در هدایت گره دهلیزی- بطنی گردند. این حالت در سالمندانی که درجاتی از دژنراسیون ابتدایی بافت گره دهلیزی بطنی را در غیاب بیماری های ایسکمیک قلب دارند امری شایع است . در سایر بیماران، ایسکمی ممکن است باعث صدمه گره دهلیزی بطنی شده و تاخیر و یا بلوک هدایتی را باعث شود. شریان کرونر راست که خون رسانی قسمت تحتانی قلب را بر عهده دارد گره دهلیزی – بطنی را هم مشروب می سازد . بنابراین بلوک گره دهلیزی بطنی عمدتا با انفارکتوس ناحیه تحتانی قلب همراه است (که این مساله عمدتا با افزایش تحریک عصب واگ بغرنج تر می گردد).
(اختلال در هدایت ایمپالس را بلوک قلبی می گویند). افزایش فاصله P – R به بیش از ۰/۲۰ ثانیه، بلوک درجه یک گفته می شود.
دلایل شایع طولانی بودن فاصله P- R
افزایش تون واگال – ایدیوپاتیک – بیماری ایسکمیک قلب و inferior MI – کاردیت روماتیسمی – مسمومیت با دیگوکسین- اختلالات الکترولیتی
درمان و مراقبتهای پرستاری
بلوک AV درجه یک عموما نیاز به درمان اختصاصی ندارند، با این وجود در صورتیکه مسمومیت با دیژیتال سبب پیدایش این حالت شده باشد، از ادامه تجویز دیگوکسین باید خودداری نمود. پرستار در زمانی که متوجه شد بیمار بلوک درجه اول AV دارد باید PR را اندازه بگیرد. و به بررسی فواصل PR ادامه دهد تا زمانی که مشکل برطرف گردد . در صورتیکه فاصله PR تغییر کرده و یا بیشتر از ۰/۲۰ ثانیه شود، پزشک را مطلع سازد و به دستور پزشک اگر بیمار دیژیتال یا هر نوع داروی ضد آریتمی می گیرد دوز بعدی را به تعویق انداخته و نمونه خونی بیمار جهت بررسی سطح دارویی تهیه گردد. در زمان ترخیص به بیمار آموزش داده شود تا به مصرف داروهای تجویز شده ادامه داده، تست های خونی تجویز شده را انجام دهد و مطالعات نوار قلب و معاینات سرپایی را داشته باشد.
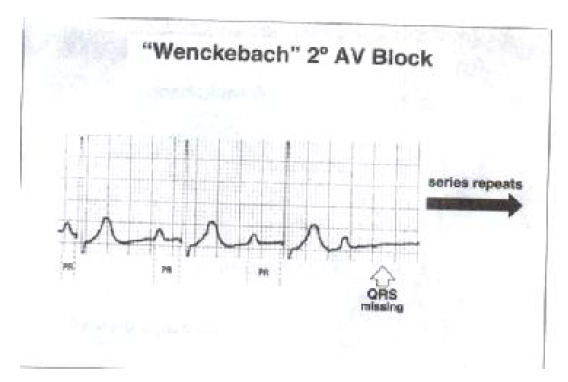
بلوک قلبی درجه دو- موبیتز تیپ ۱ یا بلوک AV و نکباخ

در ۱۰- ۴ درصد از بیماران با AMI که در بخشهای سی سی یو پذیرفته می شوند این نوع بلوک دیده می شود . بلوک قلبی درجه دوم AV به این دلیل ایجاد می شود که همه پیامهای تحریکی دهلیزی نمی تواند به بطن ها برسد بنابراین تعداد امواج P بیشتر از تعداد امواج P بیشتر از تعداد امواج QRS است. این بلوک در واقع یک مکانیسم حفاظتی است که بطن ها را در مقابل تحریکات زیاد و منقبض کننده دهلیزی محافظت می نماید و اجازه می دهد تا بطن ها بطور کامل از خون پر شوند. همانطور که گفته شد در این نوع بلوک ممکن است ریتمهای ۳ به ۱ ,۲ به ۱ یا ۳ به ۲ در نوار قلب مشاهده شود.
خصوصیات بلوک قلبی درجه دو- موبیتز تیپ ۱
۱- عموما در گره Av است.
۲- معمولا همراه با کمپلکس های QRS باریک است.
۳- احتمالا ثانویه به ضمانت ایسکمیک است.
۴- در بیماران با انفارکتوس میوکارد تحتانی دیده می شود تا انفارکتوس سطح اقدامی.
۵- گذرا بوده و ۷۲ ساعت بعد از MI از بین می رود.
۶- ممکن است متناوب باشد.
۷- به ندرت به سمت بلوک کامل AV پیشرفت می نماید.
در بلوک موبیتز تایپ I هدایت از طریق گره AV بقدری به تاخیر افتاده و طولانی می شود تا اینکه ایمپالس دهلیزی در رسیدن به بطن ها شکست می خورد. در بلوک درجه دو گروه دهلیزی بطنی تعدادی از ضربانها از این گروه به بطنها منتقل می شوند و سایر ضربانها این فرصت را نمی یابند. این پدیده تابع الگوی خاص می باشد زمانی که از هر دو موج P یکی وارد بطن ها شود (و یک کمپلکس QRS را ایجاد کند) گفته می شود که بیمار بلوک ۲ به ۱ دارد. زمانی که از هر ۳ موج P یکی از گره دهلیزی بطنی رد شده و وارد بطن ها شود بلوک ۳ به ۱ و زمانی که از هر ۳ موج P دو موج هدایت شوند بلوک را ۳ به ۲ می نامیم.
در موبیتز تیپ یک، فاصله PR به تدریج طولانی شده و در نهایت موج P به بطن منتقل نمی شود. مکثی که پس از این بلوک وجود دارد کمتر از مکث جبرانی کامل است. (یعنی کمتر از دو فاصله سینوسی طبیعی).
دلایل شایع بلوک AV ونکباخ
انفارکتوس تحتانی قلب- مسمومیت با دارو (دیگ.کسین، بتابلوکرها، آنتاگونیست های کلسیم)- افزایش تون واگال(مثلا در افراد ورزشکار)
درمان و مراقبتهای پرستاری
درمان اختصاصی در بیماران با بلوک درجه دو AV – موبیتز تایپ I در صورتی که تعداد ضربان بطنی کافی بوده و نارسایی قلب و بلوک شاخه ای وجود نداشته باشد لزومی ندارد ولی در صورتیکه این اختلالات حاصل گردیده و یا ضربان قلب کمتر از ۵۰ ضربه در دقیقه باشد، درمان فوری با پیس میکر موقت اندیکاسیون می یابد. پرستار باید به دقت این دیس ریتمی را ثبت نموده و پزشک را مطلع سازد و بیمار را تا بهبودی تحت نظر بگیرد. بسیاری اوقات با حذف علل قابل شناسایی مثل داروهای آنتی آرتیمیک بلوک در عرض ۹۶ ساعت رفع می شود. زمانیکه ریت بطنی به کمتر از ۶۰ می رسد بیمار ممکن است از علایم ناشی از کاهش برون ده قلبی (آنژین، تنگی نفس، سرگیجه، هایپوتانسیون و تغییر در وضعیت ذهنی) شکایت کند. که در هنگام صورت بروز این علایم از آتروپین و یا ایزوپرترنول (Isoprel) استفاده می شود.
بلوک قلبی درجه دو- موبیتز تیپ دو
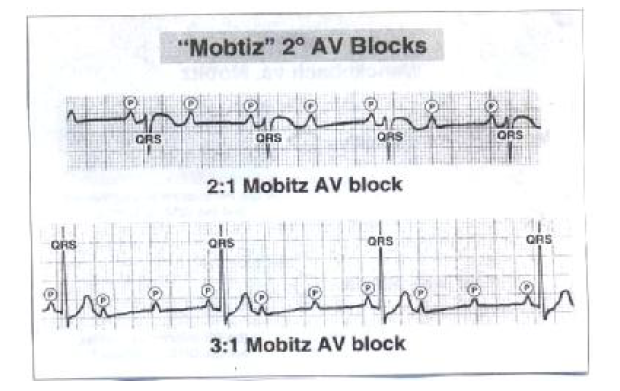
اختلال هدایتی نادری است که متعاقب MI فقط در ۱۰ درصد کل بیماران مبتلا به بلوک درجه دو مشاهده می گردد .
برخلاف موبیتز تایپ I بلوک درجه ۲ تایپ II :
۱- معمولا از ضایعه ای در سیستم هدایتی منشاء می گیرد که در زیر شبکه هیس قرار دارد. این نوع بلوک را بلوک زیر گرهی نیز می نامند.
۲- همراه با کمپلکس های QRS پهن است.
۳- غالبا به طور ناگهانی به سمت بلوک کامل AV پیشرفت می نماید.
۴- تقریبا همیشه همراه با انفارکتوس سطح قدامی است تا سطح تحتانی.
در موبیتز تیپ ۲ که بلوک در قسمتهای زیر گروه دهلیزی – بطنی اتفاق می افتد بیمار دارای اختلال هدایت در داخل بطن ها نظیربلوک شاخه ها می باشد. زمانی که یکی از شاخه ها بلوک شده است جریان از شاخه سالم به طور طبیعی و در زمان عادی عبور می کند ولی در شاخه طرفی که بلوک اتفاق افتاده این انتقال جریان دیرتر و کندتر انجام می شود این اختلاف زمانی تحریک بطن ها که یک بطن دیرتر تحریک می شود منجر به طولانی تر شدن زمان کمپلکس QRS می گردد. در موبیتز تیپ ۲ اکثر ایمپالس ها با PR ثابت منتقل می شوند تا اینکه ناگهان یکی از امواج P به بطن منتقل نمی گردد، بدین معنی که بلوک متناوب هدایتی در گره AV یا سیستم هیس- پورکنژ (شایع تر) وجود دارد . بیماری سیستم هیس – پورکنژ اکثر اوقات با طولانی شدن زمان ARS همراه است.
دلایل شایع بلوک AV از نوع موبیتز تیپ ۲
بیماری دژنراتیو سیستم هدایتی- انفارکتوس قدامی دیواره ای ( Antroseptal) – بیماری روماتیسم قلبی- کاردیومیوپاتی- مسمومیت با دیژیتال و کینیدین
اقدامات پزشکی یا پرستاری
پرستار باید دیس ریتمی را ثبت نموده و پزشک را مطلع نماید. در صورت دستور پزشک دستورات دارویی مشتمل بر داروهای آنتی آریتمی را به تاخیر بیندازد و بیمار را برای جاگذاری پیس وریدی موقت آماده کند . در صورتیکه بیمار علایم کاهش برون ده قلبی را نشان دهد و پیس میکر وریدی در دسترس نباشد می توان از پیس میکر خارجی استفاده نمود. آتروپین که ریت سینوسی و سرعت هدایت از گره AV را افزایش می دهد اثر کمی در بلوک زیر گره دارد . لذا بندرت برای درمان این نوع بلوک بکار می رود.
آموزشهای زیر در این بیماران ضروری است :
۱ – به بیمار آموزش دهید که ریتم و ریت نبض خود را اندازه بگیرد. اگر داروهای آنتی آریتمی مصرف می کند به او یادآوری گردد که اگر دچار سرگیجه، احساس سبکی سر و درد قفسه سینه شد (در نتیجه کاهش ریت قلبی) فورا به پزشک گزارش دهد.
۲ – بر اهمیت رعایت دقیق دوز دارویی و پیگیری مطالعات سرمی و ECG تاکید نمایید.
۳ – در صورتیکه بیمار پیس میکر دائمی دارد، بیمار و همچنین اعضای خانواده او احتیاج به آموزش کامل در این باره را دارد.
بلوک کامل AV (بلوک درجه III )

بلوک کامل گره دهلیزی بطنی بدین معناست که هیچ جریانی از گره دهلیزی بطنی عبور نمی کند امواج P و کمپلکس QRS وجود دارند ولی هیچ ارتباط و هماهنگی با هم ندارند که این حالت را جدایی دهلیزی- بطنی می نامند زمانی که متعاقب موج P کمپلکس QRS وجود ندارد و بطنها و دهلیزها مستقل از هم عمل می کنند از این اصطلاح استفاده می کنیم. در بلوک قلبی درجه سوم انقباض دهلیزها طبیعی است اما هیچ ضربه ای به بطن ها منتقل نمی شود، به عبارت دیگر جدایی کامل دهلیزی بطنی وجود دارد.
معمولا گره SA به ایجاد ضربانات و تحریک دهلیزها ادامه می دهد اما بطن ها با یک ضربان ساز نابجا کنترل می شوند که ممکن است در محل اتصال (جانکشنال) و یا بطن ها باشد. ضربانات رها شده بطنی بین ۴۰ -۳۰ و QRS پهن می باشد و ریت جانکشنال ۶۰ – ۴۰ است و QRS شکل طبیعی دارد. این نوع بلوک در اثر یک ضایعه دژنراتیو به دلیل ناشناخته در قلب ایجاد می شود و یا ممکن است در اثر ایسکمی شدید میوکارد (ناکافی بودن جریان خون کرونری ایجاد شود و ممکن است از چند ثانیه تا چند هفته طول بکشد.
دلایل بلوک قلبی درجه سوم (کامل)
فیبروز دژنراتیو تحت گره ای (Infranodal) – انفارکتوس میوکارد- داروها- دیگوکسین، بتابلوکرها – مادرزادی (نادر )-تحریک شدید عصب واگ
اقدامات پزشکی و مراقبت های پرستاری
اگر این بلوک تدریجی بوجود آید بیمار ممکن است علامتی نداشته باشد ولی شروع ناگهانی آن همراه با علایم قابل ملاحظه ای است. معمولا بیماران مبتلا بع بلوک درجه سوم، ضربان قلب منظم و آهسته ای دارند که حتی با فعالیت تشدید نمی شود.عموما متخصصین بر این عقیده اند که گذاشتن پیس میکر برای بیماران با انفارکتوس سطح تحتانی و بلوک AV کامل اندیکاسیون دارد. داشتن این مطلب از اهمیت ویژه ای برخوردار است که :
در صورتیکه ریت بطنی خیلی پایین باشد (کمتر از ۴۵ ضربان در دقیقه) و یا افزایش تحریک پذیری بطنی و هیپوتانسیون وجود داشته باشد و یا نارسایی در پمپاژ حاصل شود. استفاده از آتروپین ارزش چندانی نداشته و گذاشتن پیس میکر لازم می باشد.
پرستار باید این دیس ریتمی را شناسایی نموده و پزشک را فورا مطلع سازد و بیمار را جهت پیس وریدی موقت آماده نماید. علایم و نشانه های ناشی از ضربان آهسته، کنفوزیون، درد قفسه سینه، تنگی نفس و هایپوتانسیون را ارزیابی کند و در صورتیکه پیس میکر موقت وریدی در دسترس نباشد از یک پیس میکر خارجی استفاده کند. بزرگترین خطر در بلوک درجه ۳ ، آسیتول بوده که تحت عنوان حمله استوکس آدامس شناخته می شود که منجر به کاهش هوشیاری و در نتیجه مرگ می گردد. زمانی که آسیتول بروز کرد باید به احیای قلبی و ریوی متوسل شده و این اعمال را شروع نمود.
آموزش مراقبت از خود به بیمار
در آموزش بیمار درباره دیس ریتمی پرستار باید اطلاعات را به زبانی ساده و قابل فهم در اختیار بیمار قرار دهد به روشی که موجب ترس و نگرانی او نشود. پرستار باید درباره اهمیت تنظیم سطح سرمی دارو به بیمار آموزش دهد به طوری که بیمار درک کند که چرا باید دارو را در زمان معینی از روز استفاده کند. به علاوه ارتباط بین دیس ریتمی و برون ده قلب را طوری توضیح دهد که بیمار دلیل رعایت رژیم دارویی را درک کند. همراه با بیمار و خانواده طرحی برای پذیرش در موارد اورژانس تنظیم کند. این طرح موجب می شود که بیمار و خانواده احساس کنند تحت کنترل هستند و برای
حوادث احتمالی آماده اند.بیماران مبتلا به دیس ریتمی معمولا نیاز به ارجاع برای دریافت مراقبت در منزل ندارند مگر اینکه علایمی دال بر عدم تعادل همودینامیک نشان دهند و علایم مشخص کاهش برون ده قلبی داشته باشند.
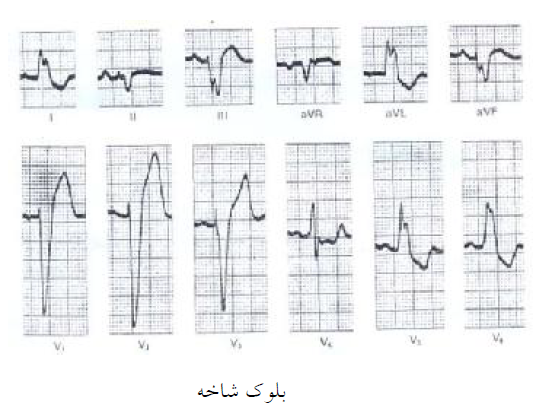
بلوکهای شاخه ای قلب
۱- بلوک شاخه ای راست RBBB
۲- بلوک شاخه ای چپ LBBB
بلوک شاخه ای راست RBBB
وقتی مسئله بلوک RBBB مطرح است یعنی موج تحریکی از طریق شاخه راست به دلائلی خاص قادر به تحریک بطن راست نیست، بنابراین بطن راست از طریق راه عضلانی پس از تحریک بطن چپ تحریک می شود و چون بطن راست از راه عضلانی تحریک می شود دارای مشخصات زیر می باشد :
۱- وجود تصویر RSR در لید ۲ V و ۱ V
۲- طولانی بودن زمان کمپلکس QRS دوازده صدم ثانیه و یا بیشتر
۳- S عمیق در لیدهای V5 , V6 , AVL , I
۴- انحراف محور قلب به طرف راست
۵- جهت T عکس جهت QRS خواهد بود
دلایل بلوک شاخه راست قلب
– ممکن است در غیاب بیماری قلبی رخ دهد- دژنراسیون فیبروتیک- بیماری ایسکمیک قلب-MI -هیپرتانسیون- کاردیومیوپاتی- میوکاردیت – بیماری مادرزادی قلب : نقص دیواره دهلیزی، تترالوژی فالوت – آمبولی حاد و حجیم (massive) ریوی- هیپرتانسیون شریانی ریوی- دفوریتی قفسه صدری.
– زمان کمپلکس QRS برابر با بیشتر از ۰/۱۲ ثانیه ( ۳ مربع کوچک) می باشد.
خصوصیات بلوک شاخه راست عبارتند از :
– موج R ثانویه (R) در ۱ V دیده می شود.
– کج و معوج شدن (Slurring) موج T در لیدهای V 4 تا V 6 ؛Avl و I
– موج T تمایل دارد که برعکس جزء آخر کمپلکس QRS باشد، بدین معنی که در لیدهای دیواره ای (V 1 – V 3) موج T ممکن است معکوس شود.
بلوک شاخه چپ قلب (LBBB)
اگر موج تحریکی نتواند از شاخه چپ عبور کند در نتیجه بطن چپ از این راه دپولاریزه نمی شود. بلکه تحریک از بطن راست از راه عضلانی به بطن چپ رسیده و باعث تحریک بطن چپ خواهد شد.
تغییرات بلوک شاخه چپ در الکتروکاردیوگرافی
۱- وجود کمپلکس پهن حدود ۰/۱۲ ثانیه یا بیشتر
۲- وجود کمپلکس QRS فرم M در لیدهای I, AVL,V5,V6
۳- انحراف محور قلب به طرف چپ
۴- وجود کمپلکس QS,RS در V 1 تا V 4 این تصویر باعث می شود در صورتی که بیمار دچار انفارکتوس انتروسپال و سپتال باشد، با وجود بلوک شاخه ای تشخیص انفارکتوس مشکل گردد.
۵- انحراف موج T در جهت عکس محور کمپلکس QRS و نبودن موج Q در V 5 -V 6
دلایل LBBB
بیماری ایسکمیک قلب – MI – هیپرتانسیون- دژنرانسیون فیبروتیک- تنگی آئورت ناشی از رسوب کلسیم – کاردیومیو پاتی هیپرتیوفیک یا احتقانی- بیماری احتقانی قلب- متعاقب جراحی قلب- تارسایی قلب – Hypertrophy هایپرتروفی بطن چپ
خصوصیات بلوک شاخه چپ عبارتند از:
۱- زمان کمپلکس QRS برابر با بیش از ۰/۱۲ ثانیه ( ۳ مربع کوچک) است.
۲- موج R ثانویه در V1 وجود ندارد.
۳- درلیدهای جانبی (V5,V6,I وAVL) موج q وجود ندارد.
۴- تغییرات ثانویه قطعه ST-T وجود دارند :
– تغییرات قطعه ST در خلاف جهت بخش غالب ( انتهایی) کمپلکس QRS می باشد.
– تغییرات موج T هم جهت با تغییرات قطعه ST می باشد. (در خلاف جهت بخش انتهایی کمپلکس QRS)
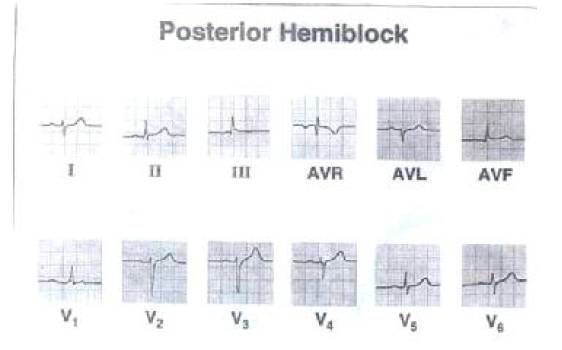
همی بلوک خلفی چپ قلب
تشخیص همی بلوک خلفی چپ را نمی توان تنها بر اساس یک لید مجزا اثبات کرد. جهت تشخیص این اختلال وجود ECG قلبی و اطلاعات بالینی لازم است. همی بلوک خلفی چپ معمولا با بیماری قابل ملاحظه بطن چپ همراه می باشد.
خصوصیات همی بلوک خلفی چپ عبارتند از :
۱- انحراف مشخص محور قلب به راست (بین ۹۰ تا ۱۲۰ درجه)
۲- وجود بردار منفی اولیه (موج q ) در لیدهای تحتانی ( III,II وaVF) و R کوچک در لید I,AVL
۳- فقدان سایر علل انحراف محور به راست.
۴- سایر خصوصیات آن مشتملند بر :
– پهن شدن جزئی کمپلکس QRS ولی معمولا زمان QRS طبیعی است.
– تغییرات ثانویه موج T (معکوس شدن) در لیدهای تحتانی
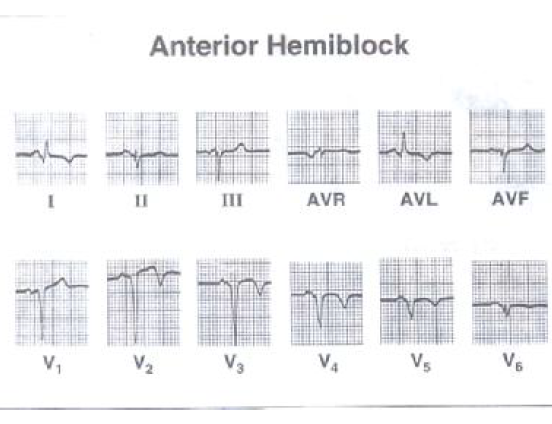
همی بلوک قدامی چپ
خصوصیات همی بلوک قدامی چپ عبارتند از :
– انحراف مشخص محور قلب به سمت چپ (کمتر از ۳۰ – درجه) وجود دارد.
– موج r اولیه در همه لیدهای تحتانی (III,IIوAVF) دیده می شود.
– سایر علل انحراف محور به چپ وجود ندارد.
سایر خصوصیات همی بلوک قدامی چپ مشتمل بر :
۱- وجود موج q بارز در لیدهای I و AVL
۲- کج و معوج شدن (Slurring) موج r انتهایی در AVR و AVL
۳- فقدان موج q اولیه در لیدهای V5 وV6
۴- موج T صاف یا معکوس در لیدهای I و AVL
۵- کج و معوج شدن موج r انتهایی در AVR
۶- فقدان موج q در لیدهای V5وV6
۷- معکوس شدن موج T در AVL
تفسیر ECG به طور کامل بخش ششم
شریانهای اکلیلی(کرونر) قلب
این شریانها از آئورت بلافاصله بالای لت های دریچه آئورت سرچشمه می گیرند. ۷۵ % پرشدن کرونر در شروع دیاستول وبقیه اش در سیستول می باشد. قلب۵-۲۵% خون پمپاژ شده را خود دریافت می کند و عضله قلب با توجه به متابولیک زیادی که دارد ۸۰-۷۰ درصد اکسیژن دریافتی را مصرف می کند.
دو شریان اصلی کرونر عبارتند از :
۱ – (left coronary (LCA
۲ – RCA) Right coronary)
– LCA به دو شاخه اصلی تقسیم می شود قبل از تقسیم شدن به آن Left main می گویند و پس از دو شاخه شدن LCA) left anterior descending) که دیواره قدام بطن چپ وسپتوم apex (نوک قلب) در بطن چپ و قسمتی از قدام بطن راست را خون رسانی می کند. این شریان روی شریان بین بطنی قدانی مستقیما پایین می رود . شاخه بعدی شریان گردشی یا circumflex است که دهلیز چپ و لترال قلب را خونرسانی می کند و در صورتیکه به چهار راه قلب (crux) کشیده شود و سطح خلفی بطن چپ راخون رسانی می کند (به این افراد left dominant گویند)
– RCA (کرونر راست) در شیار بین دهلیزی ونیز بین بطنی خلفی تا دیواره تحتانی قلب پیش می رود.
RCA دهلیز راست گره های AV،SA بطن راست ، خلف سپتوم و نیز بخش تحتانی بطن چپ راخون رسانی می کند. در صورتیکه RCA به crux (چهار راه قلب) برسد تبدیل به( PDA (posterior descending artery می شود و قسمت خلفی قلب را خونرسانی می کند.( به این افراد Right dominant می گویند).
به طور خلاصه :
۱ – سیر کومفلکس ← خونرسانی سطح High Lateral
۲ – LAD ← خونرسانی سطح Anterior
۳ – (PDA ← ( posterior descending Artery (شاخه خلفی نزولی کرونر راست)← خونرسانی سطح inferior
ایسکمی به نبود اکسیژن ناشی از خونرسانی ناکافی اطلاق می گردد که این خود از عدم تعادل بین نیاز اکسیژن و عرضه آن نتیجه می گردد. شایع ترین عامل ایسکمی میوکارد، بیماری آترواسکلروتیک شرائین کرونر است . شرائین کرونری محل اصلی بروز بیماری آترواسکلروتیک هستند که عوامل خطر ساز اصلی آترواسکلروز (زیاد بودن LDL پلاسما، کم بودن HDL پلاسما، مصرف دخانیات، افزایش فشار خون و دیابت) به نظر می رسد که باعث تخریب عملکرد طبیعی اندوتلیوم عروقی می گردند. تجربیات نشان داده اند که وقتی تنگی کاهش ۷۵ درصدی در سطح مقطع ناحیه را سبب می گردد، افزایش کامل جریان خون برای جبران نیاز میوکارد امکانپذیر نیست. وقتی که سطح مقطع مجرا بیش از ۸۰ درصد کاهش می یابد، جریان خون به هنگام استراحت ممکن است کم شده و باعث تقلیل چشمگیر جریان خون کرونر شده و ایسکمی میوکارد را سبب می گردد.
آنژین صدری پایدار:
این سندرم بالینی به دلیل ایسکمی گذاری میوکارد ایجاد می شود و عواملی مانند تماس با سرما استرس روانی، خوردن غذاهای سنگین و بطورکلی هر عاملی که نبض و فشار خون را افزایش دهد در بروز آن موثر است.
دلایل معکوس شدن موج T به صورت عمیق و متقارن :
ایسکمی ساب آندوکارد – انفارکتوس ساب آندوکارد (انفارکتوس بدون موج Q) – کاردیومیو پاتی انسدادی هیپرتروفیک- یافته ای طبیعی در جوانان- خونریزی داخل جمجمه ای.
در موقعیت های بالینی سقوط قطعه ST به صورت افقی قطعا حاکی از وجود ایسکمی است. سقوط ST به صورت شیب دار (sloping) از اعتبار کمتری جهت تشخیص ایسکمی برخوردار می باشد.
دلایل شایع سقوط ST در ضربان قلب:
سقوط افقی : ایسکمی – انفارکتوس ساب آندوکارد – تغییر انعکاسی نسبت به صعود ST (آسیب حاد)
سقوط شیب دار : هیپرتروفی بطنی- دیگوکسین- ایسکمی- هیپرکالمی- بلوک شاخه ای
ایسکمی طولانی منجر به نکروز میوکارد می شود. زمانی که جریان خون کافی نباشد. ( به دنبال کاهش اکسیژن، سلولها ۸ – ۱۰ ثانیه به زندگی ادامه می دهند) سپس به فاز ایسکمیک می روند که سلولها از متابولیسم بی هوازی استفاده می کنند و تولید اسید لاکتیک کرده و احساس درد رخ می دهد. ایسکمی تا ۲۰ دقیقه مشکل ساز نیست بعد از آن سلولها از مرکز آسیب می بینند ( که ۶ – ۴ ساعت طول می کشد). اگر در این مدت هم جریان خون برقرار نشود بافت از مرکز شروع به مرگ و نکروز می کند تا ۶ ساعت بعد از انفارکتوس تغییر جدی در بافت رخ نمی دهد و فضای اینفارکته آبی و متورم به نظر می رسد. بعد از ۴۸ ساعت به دلیل تهاجم نوتروفیل ها، بافت زرد رنگ شده و بعداز ۱۰ – ۸ روز گرانولاسیون بافت شکل می گیرد. بعد از ۲ – ۳ ماه اسکار به جا مانده سبب تغییرات دائمی بافت در سایز و شکل قلب می شود.
علل ایجاد کننده :
– آترواسکلرز (شایع ترین علت و بیشتر به دلیل ترومبوزآتروم)
– اسپاسم عروق کرونر
– کاهش تامین اکسیژن
– افزایش تقاضای اکسیژن
ریسک فاکتورها :
آترواسکلرز – CAD – کلسترول بالا -سیگار – HTN – چاقی – عدم تحرک – گلوکز بالا – استرس
تدابیر درمانی مشکل سقوط ST در ضربان قلب :
در بخش اورژانس درمان با آسپیرین شروع می شود ( ۳۲۵ تا ۱۶۰ میلیگرم ) بطور جوی دنی. آسپیرین چسبندگی پلاکتی را کم می کند، ترومبوس را کوچک کرده و باعث کاهش تنگی رگ میشود.
– دادن اکسیژن در صورتی که ۹۲%>SAQ2 باشد و یا اینکه بیمار دچار سیانوز باشد و یا در سمع ریه ها رال داشته باشد. در غیر این صورت اکسیژن باعث انقباض عروق شده، بار قلب را بیشتر می کند و باعث تشدید ایسکمی می شود.
– تزریق مرفین و یا پتیدین برای کاهش درد.
– استفاده از بتا بلوکرها ( ۲۰ تا ۴۰ میلیگرم) که بتا بلوکرها میزان بروز MI و مرگ ناگهانی را کاهش می دهد.
– تجویز داروهای کلسیم کانال بلوکر مانند دیلتازیم، و یا وراپامیل که دیلتازیم در بیمارانی که EF زیر ۴۰ % دارند خطرناک است و موجب ادم ریه و مرگ می شود. این داروها زمانی تجویز می شوند که درد بیمار با بتا بلوکرها کاهش پیدا نمی کند و می توان همراه با بتا بلوکرها و یا همراه با مهار کننده های آنزیم تبدیل کننده (ACE) برای بیمار تجویز نمود. داروهای مهار کننده آنزیم تبدیل کننده آنژیوتانسیون مانند کاپتوپریل، آنالاپریل و لوزارتال، مورتالیته سی سی یو را کم نمی کند ولی در طولانی مدت مرگ و میر را کاهش می دهد.
– استاتین ها مانند لواستاتین سیمواستاتین خاصیت متعادل کردن پلاک می شود.
انفارکتوس میوکارد (MI)
انفارکتوس میوکارد عموما زمانی رخ می دهد که پس از بروز انسداد ترومبوتیک در یکی از شریانهای کرونر (که پیش از آن توسط فرآیند آترواسکلروز باریک شده باشد) جریان خون کرونری به طور ناگهانی مختل گردد.
انفارکتوس ترانسمورال
انفارکتوس قلبی بر اساس محل ابتلا به دو ناحیه تقسیم میشود. در انفارکتوس ترانسمورال هر سه لایه قلب درگیر می شوند.
انفارکتوس نان ترانسمورال
با عنوان انفارکتوس ساب اندوکارد و انفارکتوس بدون تشکیل موج Q پاتولوژیک نیز شناخته می شود که از ویژگی های الکتروکاردیوگرافیک آن پایین افتادگی قطعه ST بخصوص در لیدهای ۵ V تا V 3 می باشد و ممکن است در aVR و DIII قطعه ST مقدار کمی بالا افتادگی داشته باشد. محل این نوع MI در زیر اندوکارد و یا زیر اپیکارد است.
ناحیه انفارکتوس قلبی
منطقه انفارکتوس قلبی در الکتروکاردیوگرام با موج Q , قطعه ST و موج T غیر طبیعی مشخص می گردد. بیشترین ناحیه MI در دیواره و سپتوم بطن چپ می باشد و فقط در حدود ۲۵ % بیمارانی که MI تحتانی کرده اند ممکن است بطن راست نیز درگیر شده باشد . در الکتروکاردیوگرام بطن آسیب دیده با موج T معکوس ، بالارفتن قطعه ST و Q پاتولوژیک مشخص می گردد.
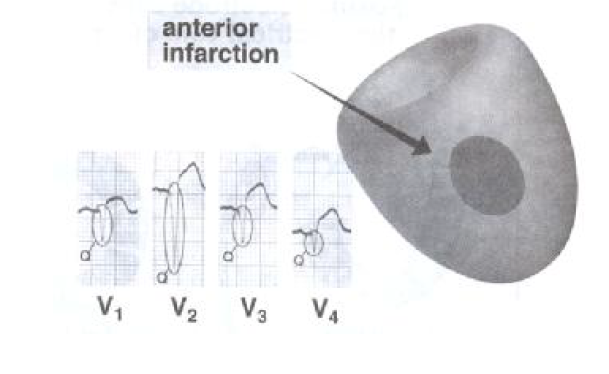
انفارکتوس ناحیه قدامی :
انفارکتوس ناحیه قدامی به علت انسداد شاخه نزولی و قدامی شریان کرونر چپ (LAD) و یا احتمالا شاخه اصلی کرونر چپ ایجاد می گردد که در الکتروکاردیوگرام بالا رفتن قطعه ST در لیدهای V1 تا V4 و موج T معکوس در لیدهای aVL , D1 و موجهای V2 تا V5 و همچنین عدم رشد موج R در لیدهای V1 تا V5 مشاهده می گردد . انفارکتوس وسیع ناحیه قدامی قلب ممکن است با نارسایی بطن چپ، شوک کاردیوژنیک و حتی مرگ همراه باشد. حدود ۳۰ % مرگ و میر های ناشی از MI مربوط به این نوع است.
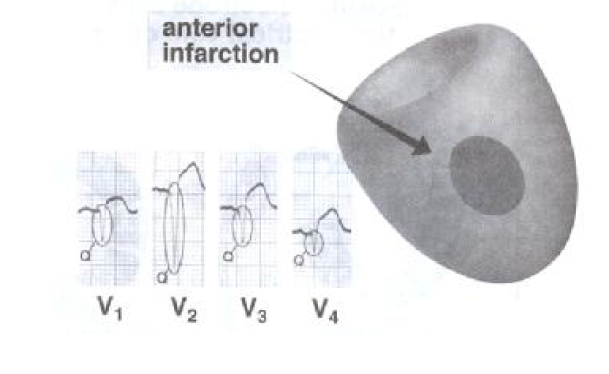
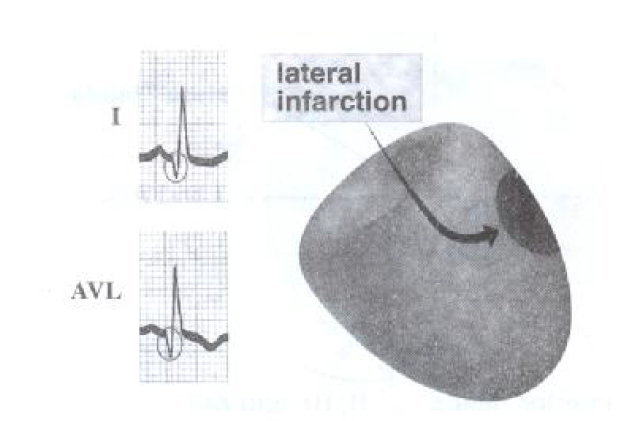
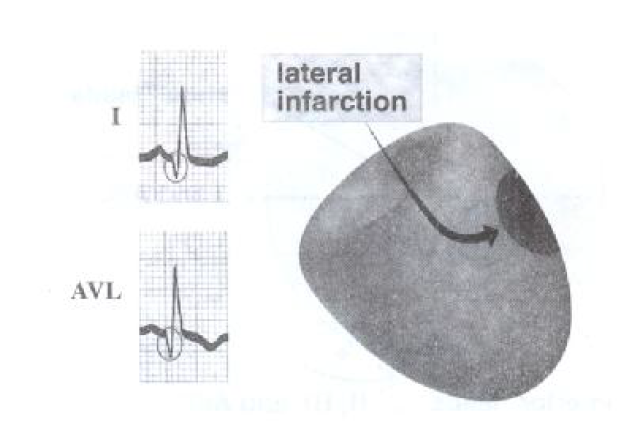
انفارکتوس قدامی- جانبی:
این نوع انفارکتوس در نتیجه انسداد شریان سیرکمفلکس بوجود می آید . تغییرات الکتروکاردیوگرافیک روی ۱۲ لید ECG شامل موارد زیر است :
تغییرات ST,T,Q بر روی لیدهای D1,aVL.V6,V5,V4 قابل مشاهده است و تغییر در آیینه آن بر روی لید ناحیه اینفریور DII,DIII,AVF دیده می شود. اگر موج Q در لید D1 و AVL مشاهده شود نشانگر انفارکتوس ناحیه لاترال است.
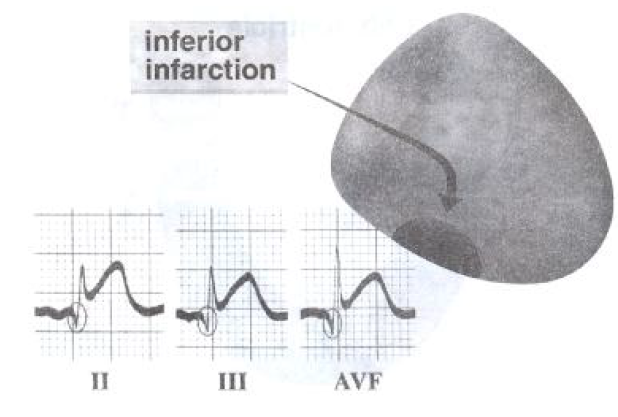
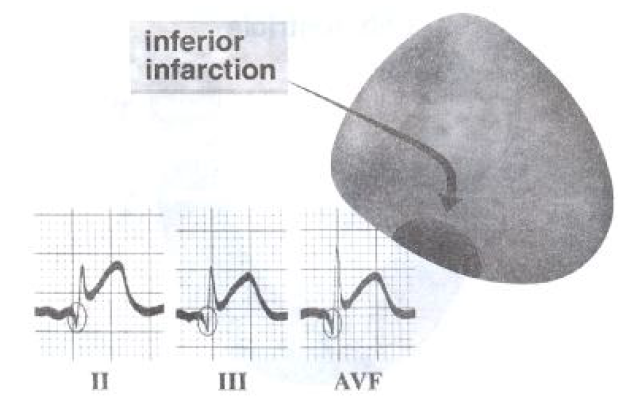
انفارکتوس ناحیه تحتانی:
این نوع انفارکتوس به علت انسداد شریان کرونر راست (RCA) بوقوع می پیوندد و تغییرات ST,T,Q بر روی لیدهای DII,DIII,AVF قابل مشاهده است و تغییر در آینه آن بر روی لیدهای AVL و DI دیده می شود. به علت اینکه خونرسانی به گره سینوسی، دهلیزی، ناحیه پراگزیمال دسته هیس و گره دهلیزی- بطنی توسط شریان کرونرراست انجام می گیرد بنابراین انسداد آن موجب اختلال در سیستم هدایتی می گردد که در انفارکتوس ناحیه تحتانی مشاهده می گردد.
انفارکتوس ناحیه انتروسپتال:
انفارکتوس ناحیه انتروسپال بهعلت انسداد شریان کرونری چپ در شاخه نزولی – قدامی (LAD) ایجاد می گردد . لید V1 تا V4 در الکتروکاردیوگرام نشان دهنده فعالیت الکتریکی این ناحیه می باشد . از شاخص های الکتروکاردیوگرافیک در این نوع MI , کاهش پیشرونده موج R , در لیدهای V1 و V2 و تشکیل کمپلکس QS و موج Q پاتولوژیک از V1 تا V4 دیده می شود. و اگر انفارکتوس در ناحیه دیواره قلب باشد این تغییرات فقط در لید V1 قابل مشاهده می باشد. در انفارکتوس انتروسپال تغییر در آینه دیده نمی شود.
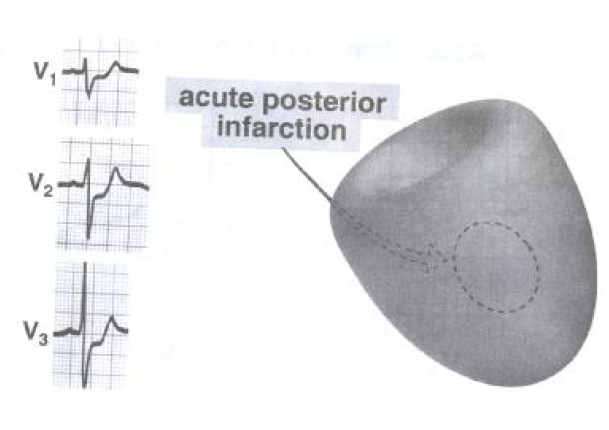
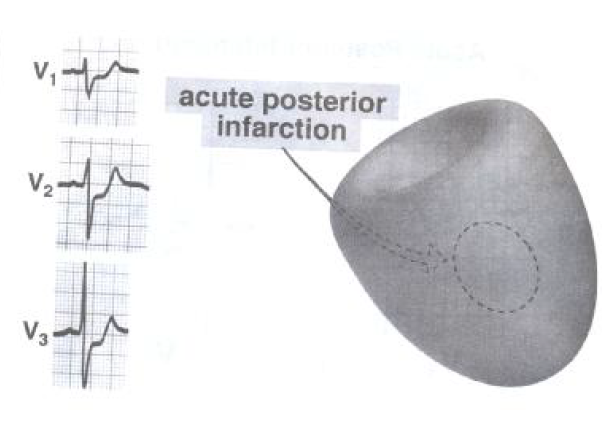
انفارکتوس ناحیه خلفی:
انفارکتوس ناحیه خلفی به علت انسداد شاخه سیر کمفلکس شریان کرونر چپ ایجاد می گردد و بعلت اینکه ۱۲ لید ECG مستقیما نمی توانند فعالیت ناحیه خلفی را ثبت نمایند تغییرات الکتروکاردیوگرافیک آن به شکل آینه ای (موج R بلند و سقوط قطعه ST) بر روی لیدهای V1 و V2 قابل مشاهده می باشد.
نکات کلیدی در تفسیر الکتروکاردیوگرام:
الکتروکاردیوگرام یا نوار قلب (ECG) ثبت نوشتاری پتانسیلهای تولید شده توسط قلب و در واقع نوار فعالیت الکتریکی قلب است. سیگنالها بواسطه الکترودهای فلزی که به اندامها و قفسه سینه متصل م یشوند، دریافت شد ه و توسط دستگاه نوار قلب تقویت و ثبت می گردند. نوار قلب یکی از بی خطرترین و ساد ه ترین اقداماتی است که اطلاعاتی ارزشمند در مورد قلب به پزشک می دهد. نوار قلب در بررسی دردهای قلب و سکته های قلبی ارزش خاصی دارند و به عنوان اقداماتی روتین در تمام کسانی که مشکوک به مشکلات حاد قلبی باشند صورت می گیرد.
برخی شرایط و حالاتی که قادرند تست را متأثر سازند و تفسیر ECG را دشوار کنند عبارتند از:
۱ – نقص در تجهیزات انجام الکتروکاردیوگرام؛
۲ – تداخل الکتریکی بدلیل وسایل الکتریکی مجاور دستگاه الکتروکاردیوگرافی؛
۳ – عدم اتصال صحیح الکترودها به پوست به نحوی که تماس پوستی خوبی ایجاد نگردد (مثلا عدم استفاده از ژل و یا وجود موهای زیاد بدن در محل اتصال الکترود)؛
۴ – نادرست بستن الکترودها به دست و پا و یا جلوی قفسه سینه؛
۵ – حرکت و یا صحبت کردن در حین انجام ECG ؛
۶ – ورزش شدید قبل از انجام ECG ؛
۷ – هیجان و تنفس عمیق در حین انجام تست
09159830209 سرکارخانم مهندسی موسوی
05832427439 شرکت آمیار تجهیز خراسان شمالی